Patientenleitlinie
Asthma
|
Medizinisches Wissensnetzwerk evidence.de
der Universität Witten/Herdecke
Autoren, Quellen, Hintergründe, Gültigkeitsdauer, Impressum und Copyright dieser Informationen: Asthma-Quellen/Impressum
1. Version 01/2004
Aktuelle Version: 05/2006
Diese Patientenleitlinie richtet sich an Patienten mit Asthma und an deren Angehörige
Gliederung der Kapitel
- Einleitung
- 1. Definition
- 2. Ursachen, Häufigkeit und Risiken
- 2.1 Was passiert in den Atemwegen eines Menschen mit Asthma?
- 2.2 Wodurch wird Asthma ausgelöst (getriggert)?
- 2.3 Warum bin gerade ich/ ist mein Kind betroffen? (Risikofaktoren)
- 3. Krankheitszeichen
- 3.1 Welche Krankheitszeichen sind typisch für Asthma?
- 3.2 Was passiert beim Asthmaanfall?
- 3.3. Wie stark ausgeprägt ist das Asthma (Schweregrade)?
- 3.4 Welche Spätfolgen hat Asthma für den Körper?
- 3.5 Chronische Bronchitis, Lungenemphysem und Asthma – ist das dasselbe?
- 3.6 Berufsbedingtes Asthma. Was ist zu beachten?
- 4. Beim Arzt
- 4.1 Wann muss ich zum Arzt gehen?
- 4.2 Welche Untersuchungsmethoden gibt es?
- 4.3 Welche Rolle spielt der Lungenfacharzt?
- 4.4 Ist Asthma heilbar?
- 4.5 Welche Behandlungsmethoden gibt es?
- 4.6 Kann man Asthma nur mit Medikamenten behandeln?
- 4.7 Was ist bei Asthmamedikamenten zu beachten?
- 4.8 Welche Medikamente helfen bei Luftnot und beim Asthmaanfall (Reliever)?
- 4.9 Mit welchen Medikamenten kann man Asthmaanfällen vorbeugen (Controller)?
- 4.10 Was ist ein Stufenschema bei der Asthmabehandlung?
- 4.11 Kann ich mich auf den Notfall vorbereiten (Selbstbehandlungsplan)?
- 4.12 Wie kann ich mit einer Allergie umgehen?
- 4.13 Was tun bei Asthma in der Schwangerschaft und Stillzeit?
- 4.14 Naturheilkundliche Behandlung des Asthmas: Was ist erwiesen?
- 4.15 Was ist im Urlaub zu beachten?
- 5. Was kann ich selber tun?
- 5.1 Was ist ein Peak-flow-Protokoll?
- 5.2 Was ist eine Asthmaschulung?
- 5.3 Was muss ich bei körperlicher Anstrengung und Sport beachten?
- 5.4 Welche Tipps gibt es für den Alltag (Trigger und Triggervermeidung)?
- 5.5 Was ist ein Asthmakalender?
- 6. Zusammenfassung
- 7. Medikamente bei Asthma, Beispielliste
- 8. Links und Adressen
- gut über Ursachen, Auslöser, Untersuchungs- und Behandlungsmöglichkeiten informiert sind,
- Sicherheit im Umgang mit der Erkrankung erlernen,
- die Reaktionen Ihrer Atemwege besser einschätzen können,
- Probleme und Schwierigkeiten formulieren und mit Ihrem Hausarzt besprechen.
Diese Patientenleitlinie richtet sich an Menschen mit Asthma und Eltern asthmakranker Kinder. Betroffene und Angehörige können hier - zusätzlich und ergänzend zum Arztgespräch - Hilfen, Anregungen und Antworten auf wichtige Fragen finden.
Bei der Behandlung des Asthmas ist Ihr Arzt auf Ihre Mitarbeit, Motivation und Initiative angewiesen. Voraussetzungen dafür sind, dass Sie
In diesem Sinne soll die Patientenleitlinie dazu beitragen, Ursachen, typische Krankheitszeichen, Untersuchungs- und Behandlungsmöglichkeiten kennen zu lernen bzw. besser zu verstehen.
Die Inhalte dieser Patientenleitlinie basieren auf einer Leitlinie für Ärzte, die unter http://www.evidence.de/Leitlinien/leitlinien-intern/Asthma_Start/asthma_start.html zu finden ist und auf der Nationalen Versorgungsleitlinie Asthma des Ärztlichen Zentrums für Qualität in der Medizin (ÄZQ). Beide Leitlinien werden von einem unabhängigen Expertenteam anhand wissenschaftlicher Studien erstellt und regelmäßig aktualisiert.
Um den Text lesefreundlich zu gestalten, verzichten wir auf die Benennung von Berufen sowohl in weiblicher wie auch in männlicher Form. Wenn also vom “behandelnden Arzt” die Rede ist, meinen wir damit stets sowohl die weibliche Ärztin wie auch den männlichen Arzt.
Eine Liste der zugrunde liegenden Studien und Literaturangaben finden Sie unter Asthma-Quellen
Die Empfehlungen dieser Patientenleitlinie beschränken sich auf das Krankheitsbild Asthma
bronchiale und sind damit für Menschen, die an anderen Erkrankungen der Atemwege leiden (z.B. einer chronisch obstruktiven Bronchitis COPD/COLD oder einem Lungenemphysem) nicht immer sinnvoll. Siehe hierzu auch 3.4)
- pfeifende Atmung
- trockener Husten
- Engegefühl in der Brust oder
- Luftnot.
Asthma ist eine chronische, das heißt lang andauernde und anfallsweise auftretende Erkrankung der Atemwege. In den Atemwegen eines Menschen mit Asthma besteht eine ständige leichte Entzündungbereitschaft, die mit Schleimhautschwellung, Ansammlung von zähem Schleim und Verengung der Atemwege einhergeht und durch unterschiedliche Einflüsse verstärkt werden kann. Für den Betroffenen bedeutet dies: vorübergehende oder dauerhafte Krankheitszeichen wie
Asthma ist bisher nicht heilbar, aber sowohl durch Medikamente wie auch durch bestimmte Atemtechniken und das Vermeiden spezieller Stoffe und Situationen (so genannte Trigger (siehe 2.2)) in den meisten Fällen gut behandelbar.
Grundlage für den vorangehenden Abschnitt: [1]
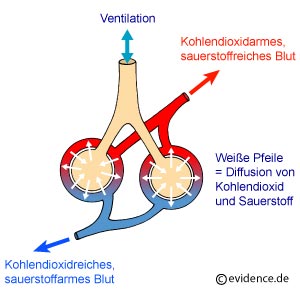
Wir atmen jede Minute viele Male ein und aus. Das geschieht normalerweise unbewusst, also ohne dass wir uns darauf konzentrieren müssen. Das ist auch gut so, denn es ist lebenswichtig, dass wir ständig atmen, sei es beim Fahrradfahren, Schlafen oder Lesen. Beim Atmen wird unser Blut mit Sauerstoff aus der Luft angereichert. Das funktioniert so:
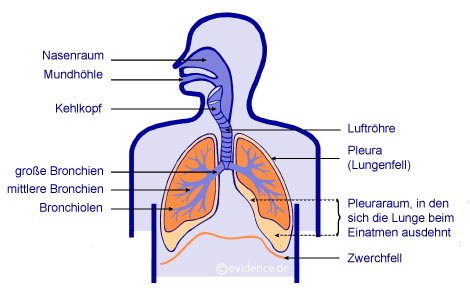
Unsere Lunge ist aufgebaut wie ein Baum mit einem Stamm (der Luftröhre), zwei großen Hauptästen (den Hauptbronchien), vielen kleinen Ästen und Zweigen (Bronchien und Bronchiolen) und - am äußersten Ende der kleinsten Zweige – vielen Blättern, den sogenannten Lungenbläschen oder Alveolen. Die Lungenbläschen werden von Blut umspült. In den Lungenbläschen findet ein Tausch statt. Sauerstoff aus der eingeatmeten Luft wird gegen Abfallprodukte aus dem Blut (z.B. Kohlendioxid) ausgetauscht. Der Sauerstoff wandert mit den roten Blutkörperchen in alle Regionen des Körpers und die gasförmigen Abfallprodukte werden ausgeatmet. Dieser Austausch funktioniert nur in den Lungenbläschen. Deswegen ist es wichtig, dass die Atemluft ungehindert bis dorthin strömen kann.
Abbildung 1: Der Aufbau der gesunden Lunge
Es stimmt natürlich, dass wir uns nicht aufs Atmen konzentrieren müssen, sondern automatisch weiteratmen, egal, was wir gerade tun. Aber wir können auch ganz bewusst tief ein- und ausatmen oder die Luft anhalten.
Auch der "unbewusste" Atemrhythmus bleibt nicht immer gleich. Manchmal atmen wir automatisch schneller und flacher oder langsamer und tiefer ein und aus. Das kann verschiedene Gründe haben. Wenn zum Beispiel viel Energie gebraucht und dadurch der vorhandene Sauerstoff schnell verbraucht wird, müssen die Sauerstoffspeicher der roten Blutkörperchen (siehe oben) schnell wieder aufgefüllt werden. Das heißt: es muss schnell möglichst viel "frische" sauerstoffreiche Luft in die Lungenbläschen einströmen und auch wieder hinaus. Denn wo viel Energie verbraucht wird, fallen auch viele Abfallprodukte an, die abgeatmet werden müssen. Deswegen atmen wir zum Beispiel beim Sport schnell und tief ein und aus.
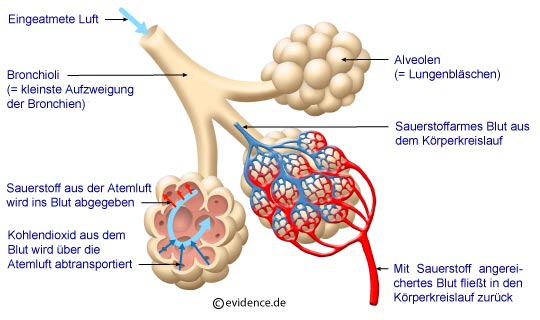
Abbildung 3: Gasaustausch in den Lungenbläschen
- 1. Zellen, die Schleim produzieren sowie
- 2. aus Abwehrzellen, die "kleben" gebliebene Stoffe zerstören oder einkapseln und
- 3. so genannten Flimmerhärchen, die den Schleim Richtung Luftröhre also Richtung "Ausgang" treiben.
Leider atmen wir nicht nur nützliche Bestandteile der Luft, wie z.B. Sauerstoff, ein. Beim
Einatmen gelangen auch schädliche Stoffe in die Lungen. Diese können wie Kohlendioxid gasförmig sein oder aus winzig kleinen festen Teilchen bestehen wie z. B. Staub- oder Rußpartikel.
Nicht alles, was eingeatmet wird, wird auch wieder ausgeatmet. Viele schädliche Substanzen bleiben an der Schleimhaut der Bronchien kleben.
Die Schleimhaut besteht aus
Aus den großen Bronchien, der Luftröhre und dem Kehlkopf können wir durch Räuspern oder Husten alles herausbefördern, was dort nicht hingehört. Husten ist also etwas Nützliches, was uns hilft, die oberen Anteile der Atemwege frei zu halten. Es ist aber auch ein Warnhinweis des Körpers, der uns sagt, dass unsere Atemwege durch feste, gasförmige, flüssige, fremde oder körpereigene Stoffe gereizt oder gestört werden.
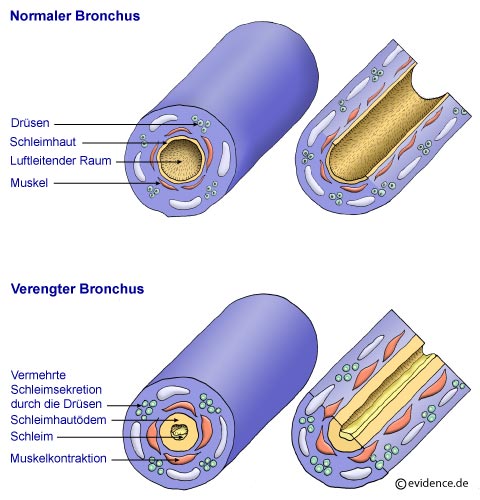
Manche Fremdkörper, z.B. Bakterien oder Viren, sind besonders für Menschen problematisch, deren Abwehrzellen (siehe oben) nicht richtig arbeiten. Gelingt es den Abwehrzellen nicht, die Viren oder Bakterien zu bekämpfen, breiten diese sich aus und verursachen eine Entzündung der Bronchien (Bronchitis) oder der gesamten Lunge (Lungenentzündung, Pneumonie). Bei einer Entzündung werden Schleim und Abfallprodukte in den Bronchien produziert und die gesamte Schleimhaut schwillt an. Das bedeutet, dass die Kanäle, durch welche die Luft strömen kann, enger werden, da die Schleimhaut mehr Platz einnimmt als vorher.
Abbildung 4: Normaler und verengter Bronchus
2. Ursachen, Häufigkeit und Risiken
2.1 Was passiert in den Atemwegen eines Menschen mit Asthma?
Beim Menschen, die an Bronchialasthma leiden, ist die Schleimhaut der Atemwege immer in Abwehrbereitschaft. Ähnlich wie die Haut eines Menschen mit Neurodermitis oder die Nasenschleimhaut eines Heuschnupfengeplagten, reagieren die Atemwege eines Menschen mit Asthma auf harmlose Stoffe mit einer viel zu heftigen Reaktion der körpereigenen Abwehr (= Entzündung). Wie bei jeder Entzündung kommt es zu Rötung und vermehrter Durchblutung, die Schleimhaut schwillt an und ihre Zellen bilden zähen Schleim, der sich leicht in den Bronchien ansammelt. Zusätzlich verkrampft sich die Bronchialmuskulatur (unwillkürliche Muskulatur der Atemwege, die wir nicht bewusst steuern können). Alles zusammen führt dazu, dass der Durchmesser der Bronchien enger wird und die Atemluft nicht mehr ungehindert aus- und einströmen kann.
Versuchen Sie einmal eine Kerze zunächst ganz normal und dann durch einen Strohhalm auszublasen. Durch den engen Strohhalm ist es viel schwieriger. So kräftig Sie auch hinein blasen, es kommt viel weniger "Wind" zum Ausblasen bei der Kerze an. So ähnlich geht es Ihnen, wenn sich Ihre Atemwege durch die Asthmaerkrankung zeitweise stark verengen.
Die ständige Entzündungsbereitschaft ist das Grundproblem der Asthmaerkrankung und wir wissen noch immer nicht genau, warum sie sich bei manchen Menschen entwickelt. Sie entsteht nicht durch Viren, Bakterien oder Schadstoffe, kann aber durch diese und andere schädliche feste oder gasförmige Stoffe verstärkt werden. Sie führt dazu, dass die Reaktion auf äußere Einflüsse (Reize) viel stärker ausfällt, als es eigentlich notwendig und nützlich wäre.
Dazu kommt, dass die entzündliche Schwellung der Atemwege bei vielen Menschen mit Asthma durch Stoffe verstärkt oder sogar ausgelöst wird, die eigentlich gar keine Abwehrreaktion auslösen sollten (z.B. Gräserpollen oder Staub). Die Betroffenen reagieren allergisch, das heißt übertrieben auf eigentlich "ungefährliche" Substanzen. Deswegen spricht man bei diesen Menschen von allergischem Asthma. Stoffe, wie Pollen, Staub, Tierhaare oder auch bestimmte Medikamente, die die Schwellung der Atemwege verstärken oder sogar einen Asthmaanfall auslösen können, nennt man Allergene.
Allergisches Asthma, Neurodermitis und allergischer Schnupfen und Nebenhöhlenentzündungen (= allergische Rhino-Sinusitis) werden unter dem Begriff "Krankheiten des allergischen Formenkreises" zusammengefasst. Allen gemeinsam ist die Bereitschaft des körpereigenen Abwehrsystems (= Immunsystems) auf eigentlich ungefährliche Stoffe (= Allergene) viel zu stark zu reagieren.
2.2 Wodurch wird Asthma ausgelöst (getriggert)?
Die unter Abschnitt 2.1 beschriebene ständige Entzündungsbereitschaft der Atemwege beeinträchtigt die Betroffenen häufig nur wenig oder gar nicht. Kommen jedoch bestimmte Stoffe, so genannte Trigger (z.B. Pollen, Milben, Medikamente) oder Situationen (z.B. Stress, körperliche Anstrengung) dazu, verstärkt sich die Schwellung der Schleimhaut und die Verengung der Bronchien. Für Menschen mit Asthma bedeutet das Husten, pfeifende Atmung oder Luftnot.
Beim Asthma kommen also mehrere Dinge zusammen:
ständige, nicht durch äußere Einflüsse ausgelöste Entzündungsbereitschaft in den Atemwegen Trigger = äußere Einflüsse, die die bestehende Entzündung verstärken
Verstärkte Schwellung der Schleimhaut in den Atemwegen => der Durchmesser der Bronchien verkleinert sich => die Atemluft kann nicht mehr ungehindert ein- und ausströmen => pfeifende Atmung, trockener Husten, Engegefühl in der Brust oder sogar Luftnot Beschwerden / Asthmaanfall |
|
In der unter 5.4 zu findenden Liste sind Stoffe, Situationen und Umstände, die Beschwerden oder sogar einen Asthmaanfall auslösen können, beschrieben. Natürlich beeinträchtigen nicht alle Stoffe alle Menschen mit Asthma. Jeder sollte Experte für seine spezielle Situation werden und herausfinden, worauf er/sie besonders stark reagiert. Durch das Vermeiden von Substanzen, die für Sie problematisch sind, können Sie ohne viele Nebenwirkungen viel erreichen. Ihr Arzt oder eine professionelle Schulung können dabei helfen.
Auch einfache Tipps zur Vermeidung problematischer Stoffe finden Sie unter 5.4.
2.3 Warum bin gerade ich/ ist mein Kind betroffen? (Risikofaktoren)
- Leiden bereits andere Familienangehörige unter einer atopischen Erkrankung wie Asthma, Heuschnupfen, Neurodermitis (eine allergieverwandte Hauterkrankung) oder Allergien?
- Leidet oder litt das Kind oder der Betroffene als Kind unter Allergien, Neurodermitis, Milchschorf oder Ekzemen (immer wiederkehrende juckende Hauterscheinungen)?
- Männlich oder weiblich? Jungen erkranken häufiger als Mädchen. Wenn Mädchen betroffen sind, leiden sie jedoch häufiger als Jungen auch als Erwachsene noch an Asthma.
- Rauchen die Eltern? Kinder von rauchenden Müttern leiden wesentlich häufiger schon als Kleinkinder unter pfeifender Atmung (Giemen) und anderen Atemproblemen. Diese setzen sich dann im weiteren Kindesalter fort und die betroffenen Kinder entwickeln häufiger eine Asthmaerkrankung als ihre Altersgenossen.
- Wie schwer war das Kind bei der Geburt? Kinder, die bei der Geburt leichter sind als andere Neugeborene, erkranken etwas häufiger an Asthma.
- Wann ist das Kind zum ersten Mal einem Arzt vorgestellt worden bzw. wann ist
untersucht worden, ob das Kind an Asthma leidet?
Je früher die Asthmaerkrankung erkannt wurde und je eher der Arzt die Behandlung eingeleitet hat, desto besser ist der Verlauf.
Asthma ist eine häufige Erkrankung! Drei bis sechs von hundert Erwachsenen und etwa eines von zehn Kindern sind daran erkrankt. Warum Asthma heute – gerade bei Kindern – öfter auftritt als noch vor ein paar Jahrzehnten, ist noch ungeklärt. Allerdings scheint die Zunahme der Asthmaerkrankungen in letzter Zeit wieder zum Stillstand zu kommen.
Bei Kindern steht das allergische Asthma (siehe 2.1) im Vordergrund. Bei Säuglingen und Kleinkindern wird das Asthma jedoch anfangs häufig durch Infekte hervorgerufen, erst später kann dann eine allergische Genese im Vordergrund stehen. Es gibt einige Voraussetzungen oder Umstände, die bei asthmakranken Kindern und Erwachsenen besonders häufig gefunden werden. Sie werden "Risikofaktoren" genannt und werden normalerweise auch vom Arzt erfragt. Viele dieser Risikofaktoren gelten vor allem für das allergische Asthma, manche (z.B. Tabakrauch) gelten für alle Menschen mit Asthma.
Risikofaktoren
3.1 Welche Krankheitszeichen sind typisch für Asthma?
- Atemnot (häufig anfallsartig)
- Giemen, Pfeifen, Brummen
- Brustenge
- Husten
- Kurzatmigkeit
Asthma betrifft die Lungen und vor allem die Atemwege, die so genannten Bronchien. Krankheitszeichen von auffälliger, erschwerter oder pfeifender Atmung über Husten und Engegefühl in der Brust, bis hin zu Luftnot können beim asthmakranken Kind oder Erwachsenen auftreten. Die Atemnot tritt anfallsartig und häufig auch nachts auf. Charakteristisch ist auch eine große Variabilität der Symptome, die sich auch in Abhängigkeit von den Jahreszeiten verändern ändern können. Typisch für die Asthmaerkrankung ist zudem, dass die Beschwerden durch bestimmte Stoffe (z.B. Pollen bei allergischem Asthma) oder Situationen (Anstrengung, Klimawechsel, Aufregung) ausgelöst oder verstärkt werden.
Bei Kindern und insbesondere Kleinkindern können auch andere Krankheitszeichen wie Bauchschmerzen dazu kommen. Generell sollten Eltern aufmerksam werden, wenn Ihr Kind auffällig häufig an Entzündungen der Bronchien (= Bronchitiden) erkrankt, an die sich eine Phase anschließt, in der die Kinder "auffällig" (erschwert und/oder pfeifend) atmen. Das gilt besonders für zwei bis fünfjährige Kinder.
Ältere Kinder fallen eher durch trockenen Husten und Atemnotanfälle auf. Viele asthmakranke Kinder (und Erwachsene) husten oder bekommen Luftnot, wenn Sie sich anstrengen oder Sport treiben (siehe 5.3 -> körperliche Belastung). Alle diese Krankheitszeichen und Beschwerden können für Kinder eine große Belastung sein, engen sie in ihre Spielmöglichkeiten ein und können insgesamt zu Angst und Unruhe führen. Darum ist es wichtig, dass Sie und Ihr Kind lernen mit Asthma umzugehen, um besser damit leben zu können (siehe 5.).
Die typischen Krankheitszeichen bei Asthma:
3.2 Was passiert beim Asthmaanfall?
- Husten,
- pfeifender Atmung,
- Kurzatmigkeit oder
- Engegefühl in der Brust.
- Ruhe zu bewahren,
- dem Menschen mit Asthma zu helfen, eingeübte Techniken wie Lippenbremse und Kutschersitz durchzuführen (siehe 4.11),
- dem Betroffenen zu helfen, die richtigen Medikamente in korrekter Darreichungsform (Spray oder Tablette) und Menge einzunehmen (möglichst nach einem speziellen Stufenschema -> siehe (4.10),
- wenn nötig, einen Arzt zu rufen.
Ein Asthmaanfall beginnt meist mit
Aus der Kurzatmigkeit wird Atemnot. Die Atemnot kann unterschiedlich stark sein. Besonders das Ausatmen fällt schwer. Je schlechter die "verbrauchte" Luft, die eigentlich wieder ausgeatmet werden müsste, aus der Lunge herausströmen kann, desto schwieriger wird es, "frische" Luft einzuatmen. Bei starker Atemnot können sowohl Kinder als auch erwachsene Menschen mit Asthma ein Engegefühl in der Brust haben. Das ist für den Betroffenen beängstigend. Gerade im Asthmaanfall ist es jedoch für denjenigen mit einem Asthmaanfall, Angehörige oder zufällig Dabeistehende wichtig,
Weiteres siehe auch (4.1)
Die eigentliche Gefahr beim Asthmaanfall ist der Sauerstoffmangel. Angst und Panik tragen lediglich dazu bei, dass die Atmung sich weiter verschlechtert. Dies kann in einen Teufelskreis von: Atemnot -> Angst -> weitere Verschlechterung der Atmung -> mehr Angst usw. münden, was dann unter Umständen zu ernsthaftem Sauerstoffmangel führt.
Grundlage für den vorangehenden Abschnitt: [2]
3.3 Wie stark ausgeprägt ist das Asthma (Schweregrade)?
- Gelegentlich Beschwerden tagsüber (weniger als 1 mal pro Woche) und/ oder
- Kurze Beschwerdezunahme von einigen Stunden bis zu einigen Tagen und/ oder
- Nächtliche Beschwerden bis zu 2-mal im Monat
- Beschwerden tagsüber zwischen 1mal pro Woche bis 1-mal am Tag und / oder
- Nächtliche Beschwerden mehr als 2-mal im Monat und/ oder
- Beeinträchtigung der körperlichen Aktivität und Schlaf infolge Beschwerdezunahme
- Tägliche Beschwerden und/ oder
- Nächtliche Beschwerden mehr als 1-mal pro Woche und/ oder
- Beeinträchtigung der körperlichen Aktivität und Schlaf infolge Beschwerdezunahme und/ oder
- Tägliche Bedarfsmedikation erforderlich
- Anhaltende tägliche Beschwerden und/ oder
- Häufige Beschwerdezunahme und/ oder
- Häufig nächtliche Beschwerden und/ oder
- Einschränkung der körperlichen Aktivität
Die Ausprägung von Asthma wird in Schweregrade eingeteilt. Bei der richtigen Therapie ist es durchaus möglich, wieder eine niedrigere Stufe zu erreichen.
Einteilung der Asthma-Schweregrade
Schweregrad | Beschwerden (Symptome) |
|
I - zeitweise auftretend (intermittierendes Asthma) | (Bei Kindern / Jugendlichen: zeitweise auftretend Husten / leichte Atemnot mit beschwerdefreien Intervallen über 2 Monate). |
|
II –geringgradig häufig | (Bei Kindern / Jugendlichen: Intervall zwischen den Beschwerden unter 2 Monate). |
|
III – mittelgradig anhaltend | (Bei Kindern / Jugendlichen: an mehreren Tagen in der Woche und auch nachts Beschwerden). |
|
IV – schwergradig | (Bei Kindern / Jugendlichen: anhaltende tägliche Beschwerden, häufig auch nachts). |
|
Der Verlauf der Erkrankung führt nicht automatisch zu einem immer höheren Schweregrad. Vielmehr kann es durch gute Behandlung oder auch von selbst zur einer Verringerung des Schweregrades kommen, zum Beispiel nach der Abheilung eines Infektes.
Grundlage für den vorangehenden Abschnitt: [2]
3.4 Welche Spätfolgen hat Asthma für den Körper?
Spätfolgen können
1. durch die Asthmaerkrankung selber und
2.durch die Nebenwirkungen regelmäßig und lang andauernd eingenommener Medikamente (siehe 5.4) ausgelöst werden.
Die ständige Entzündungsbereitschaft in den Atemwegen kann dazu führen, dass eine Asthmaerkrankung im fortgeschrittenen Alter in eine chronische Bronchitis (siehe 3.5) oder in ein Lungenemphysem übergeht. Beim Lungenemphysem werden die kleinen Lungenbläschen, die am äußersten Ende der kleinsten Bronchien sitzen und in denen der Gasaustausch (siehe 1.) stattfindet, geschädigt. Die Wände zwischen den einzelnen Bläschen werden zerstört und es bilden sich größere Blasen, die zur Aufnahme von Sauerstoff und zum Gasaustausch nicht mehr geeignet sind. Der Brustkorb ist überbläht. Dadurch kann nicht mehr genügend Sauerstoff aus der Atemluft aufgenommen werden und es entsteht Luftnot.
Eine weitere seltene Spätfolge vieler Erkrankungen, die ein Leben lang in den Atemwegen der Betroffenen bestehen, ist die Schwächung der rechten Herzhälfte, die so genannte Rechtsherzinsuffizienz. Herz und Lungen liegen nicht nur örtlich nah beieinander im Brustkorb, sie arbeiten auch auf vielfältige Weise zusammen und sind voneinander abhängig.
Während die linke Herzhälfte das sauerstoffreiche Blut aus der Lunge mit einem relativ hohen Druck in den Körperkreislauf und zu den einzelnen Organen pumpt, ist die rechte Herzhälfte dafür zuständig, das sauerstoffarme Blut aus dem Körperkreis in die Blutgefäße der Lunge zu transportieren. Dafür ist normalerweise nicht so viel Kraft nötig, denn der Druck im Lungenkreislauf ist viel niedriger als der Druck im Körperkreislauf.
Lang andauernde Erkrankungen oder ständige Entzündungen stellen nicht nur für die Atemwege selber, sondern für die gesamte Lunge und damit auch für ihre Blutgefäße ein Problem dar. Der Druck in den Blutgefäßen der Lunge steigt und das Herz muss gegen einen viel größeren Widerstand anpumpen und wird dadurch auf lange Sicht geschwächt (siehe auch Patientenleitlinie Herzschwäche -> Wie funktioniert das gesunde Herz? und -> Rechtsherzschwäche).
3.5 Chronische Bronchitis, Lungenemphysem und Asthma – ist dass das dasselbe?
Chronische Bronchitis bzw. COPD (chronisch obstruktive = verengende Lungenerkrankung) heißt übersetzt: lang andauernde Entzündung der Lungen mit Verengung der Bronchien (= der Atemwege in der Lunge). Das trifft zumeist auch auf die typischen Beschwerden und Veränderungen beim Asthma zu. Auch die ständige Atemnot des Menschen mit einem Lungenemphysem (siehe 3.3) ist von ausgeprägten Asthmaformen manchmal schwer zu unterscheiden.
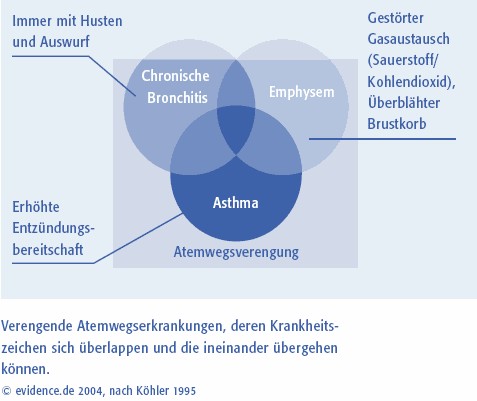 |
Trotzdem sind Asthma, chronische Bronchitis und Lungenemphysem nicht dasselbe. Sie haben unterschiedliche Ursachen, unterschiedliche Krankheitszeichen, werden unterschiedlich behandelt und betreffen zumeist Menschen mit unterschiedlichen Veranlagungen und körperlichen Voraussetzungen. Eine seit langer Zeit bestehende Asthmaerkrankung, die ihre "Spuren" in den Atemwegen des Betroffenen hinterlassen hat, kann jedoch in eine chronische Bronchitis übergehen.
Das Hauptproblem bei der chronischen Bronchitis ist der ständige Husten mit Auswurf. Im Gegensatz zum Asthma, wo der zähe Schleim kaum abgehustet werden kann, ist bei der Bronchitis der sogenannte produktive Husten (das "Hochhusten" von Schleim aus der Lunge) typisch. Die chronische Bronchitis und auch das Lungenemphysem sind Erkrankungen des Erwachsenen.
Grundlage für den vorangehenden Abschnitt: [1]
3.6 Berufsbedingtes Asthma. Was ist zu beachten?
Asthma kann berufsbedingt sein. Asthma-Patienten leiden häufig an Atembeschwerden, die nur am Arbeitsplatz auftreten. Deswegen ist bei Berufstätigen bei Verdacht auf Asthma eine eingehende Untersuchung des beruflichen Umfeldes und des Arbeitsplatzes erforderlich.
4.1 Wann muss ich zum Arzt gehen?
Wenn Sie Ihren Arzt zum ersten Mal wegen pfeifender Atmung, trockenem Husten und anfallsartig auftretender Luftnot aufsuchen, wird er versuchen herauszufinden, ob Sie wirklich an Asthma leiden oder ob eine andere Erkrankung hinter Ihren Beschwerden steckt. Neben einer Befragung und einer körperlichen Untersuchung gibt es eine Reihe weiterer technischer Untersuchungen, die ihm helfen, seinen Verdacht zu bestätigen oder zu widerlegen (siehe 4.2).
Bei der Behandlung des Asthmas sollten Ihr Arzt und Sie Partner werden! Für eine erfolgreiche Behandlung müssen Sie als Betroffener und Fachmann für Ihren eigenen Körper und Ihre speziellen Lebensumstände und Ihr Arzt mit seinem medizinischen Fachwissen und seiner Erfahrung zusammenarbeiten. Günstige Voraussetzung für eine solche Zusammenarbeit ist Vertrauen, basierend auf der Möglichkeit und der Bereitschaft Fragen zu stellen und Probleme oder unterschiedliche Ansichten offen zu besprechen.
4.2. Welche Untersuchungsmethoden gibt es?
- Treten die Beschwerden anfallsartig auf?
- Haben Sie nachts Atemnot oder Husten (mit und ohne Auswurf)?
- Gibt es bestimmte Stoffe oder Situationen, die Husten und Atemnot hervorrufen?
- Haben Sie nach körperlicher Belastung Beschwerden?
- Haben Sie häufige Atemwegsinfektionen mit Luftnot?
- Ändern sich Ihre Beschwerden mit den Jahreszeiten?
- Sind bei nahen Verwandten (Eltern, Geschwister) Asthma oder Allergien bekannt?
- Bekommen Sie in bestimmten Situationen oder bei speziellen Tätigkeiten (Beruf?) Luftnot?
- den Verdacht, dass Sie an Asthma erkrankt sind, zu bestätigen,
- sicher zu gehen, dass keine andere Erkrankung hinter Ihren Beschwerden steckt,
- eine "Bestandsaufnahme Ihrer Lunge zu machen, auf die Ihr Arzt sich in späteren Kontrolluntersuchungen beziehen und an der er den Erfolg der Behandlung messen kann.
- den Schweregrad Ihrer Erkrankung zu ermitteln.
- FEV-Wert: Der FEV-Wert (forciertes expiratorisches Volumen) wird bestimmt, indem Sie aufgefordert werden, schnell und kräftig alle Luft auszuatmen. Menge und Druck dieser ‚"Ausatmung’’ werden aufgezeichnet.
- Einsekundenkapazität, FEV1 (Forciertes Expiratorisches 1-Sekundenvolumen, auch Atemstoßtest oder Tiffenau-Test genannt)
Dies ist die Menge an Luft, die Sie mit aller Kraft in einer Sekunde ausatmen können, die sogenannte Einsekundenkapazität (Forciertes Expiratorisches Volumen in einer Sekunde = FEV1). Sind Ihre Bronchien durch die Asthmaerkrankung verengt, können Sie nicht so viel Luft in einer Sekunde ausatmen. Wird die Messung allerdings in einer Zeit durchgeführt, in der Sie keine Beschwerden haben, kann der Wert normal sein. Die Einsekundenkapazität sollte bei jedem Menschen mit Asthma gemessen werden. Die Messung eignet sich zur "Verlaufskontrolle": da man die Werte älterer und neuerer Untersuchungen vergleichen und daran die Veränderungen der Atemwege über längere Zeit verfolgen kann.
- Die Vitalkapazität bezeichnet die Menge Luft, welche Sie in der Lunge maximal aufnehmen können. Für die Messung müssen Sie zunächst langsam tief Luft holen und danach ausatmen soviel Sie können.
- ein Asthmamedikament bekommen, das verengte Bronchien erweitert und dann noch einmal gemessen wird (Broncholysetest). -> Fällt das Ergebniss besser aus als vor der Einnahme des Medikamentes, kann man sagen, dass Ihre Bronchien vorher verengt waren, das Asthmamedikament Ihnen geholfen hat und Sie sehr wahrscheinlich an Asthma leiden.
- eine Zeit lang laufen oder Fahrrad fahren – sich also körperlich belasten – und dann erneut gemessen wird. Diese zusätzliche Untersuchung ist besonders wichtig, wenn Sie zum Zeitpunkt der Untersuchung keine Beschwerden haben und die Messung der Sekundenkapazität (siehe oben) normale Werte ergeben hat. -> Durch die körperliche Belastung verengen sich bei fast allen Menschen mit Asthma die Bronchien und das
Ergebnis der Messung wird schlechter Ausfallen als vor der körperlichen Belastung.
- zu Hause in regelmäßigen Abständen weiter messen (Peak-flow-Protokoll siehe 5.1). Bei einem Menschen mit Asthma fällt auf, dass die Peak-flow-Werte häufig sehr unterschiedlich sind und zwischen eher guten und schlechteren Werten hin- und herschwanken. Diese so genannte Peak-flow-Variabilität ist ein typisches Merkmal der Asthmaerkrankung.
- AZV = Atemzugvolumen
- IRV = Inspiratorisches Reservevolumen
- ERV = Exspiratorisches Reservevolumen
- RV = Residualvolumen
Bei Asthma (wie auch bei vielen anderen Erkrankungen) gilt: Es gibt keine einzelne Untersuchung, die sicher bestätigt, dass Sie an Asthma leiden. Eine sichere Aussage kann man erst machen, wenn die Ergebnisse vieler verschiedener Untersuchungen zusammengenommen werden. Eine Befragung, eine körperliche Untersuchung und das Messen der Lungenfunktion (Peak-flow-Messung und Spirometrie siehe 4.2) sollten immer durchgeführt werden, wenn Ihr Arzt den Verdacht hat, dass Sie an Asthma leiden.
Befragung und körperliche Untersuchung
Die Befragung und die körperliche Untersuchung stehen im Mittelpunkt des Arztbesuches. Sowohl im ersten Gespräch als auch im weiteren Verlauf der Behandlung (oder besser: der "Zusammenarbeit") ist Ihr Arzt auf Ihre Berichte und Erfahrungen angewiesen.
Um sich ein genaues Bild von Ihren Beschwerden zu machen, wird Ihr Arzt Ihnen viele ggf. auch persönliche Fragen stellen. So ist es nicht nur wichtig zu erfahren, welche Beschwerden wann auftreten und unter welchen Bedingungen sie wieder abklingen, sondern auch, ob Sie oder Familienangehörige an Asthma oder Allergien erkrankt sind, ob Sie selber als Kind häufig unter Husten oder pfeifender Atmung litten und ob Sie in Ihrem familiären oder beruflichen Umfeld besonders schädlichen Substanzen (Dämpfen, Sprays) oder belastenden Situationen ausgesetzt sind. Versuchen Sie Ihren Arzt als Partner zu sehen und scheuen Sie sich nicht, ihm Ihre Sorgen, Bedenken und Einwände mitzuteilen.
Zusammengefasst sollten Sie beim Arztbesuch auf folgende Fragen vorbereitet sein:
Bei der körperlichen Untersuchung wird einerseits nach Ihrem allgemeinen gesundheitlichen Zustand geschaut. Andererseits werden spezielle Bereiche untersucht, um
Prüfung der Lungenfunktion (Peak-flow-Messung, Spirometrie)
Mit Hilfe von Lungenfunktionstests kann man darstellen, wie leistungsfähig Ihre Lunge ist. Bei Menschen mit Asthma ist es besonders wichtig zu messen, ob die Atemluft frei und ungestört durch die Bronchien strömen kann oder ob der normale Atemfluss durch eine Verengung der Bronchien (siehe 2.) gestört ist. Um dies darzustellen, eignen sich zwei Methoden: die Peak-flow-Messung und die Spirometrie. Eine weitere Methode zur Messung der Lungenfunktion ist die Bodyplethysmographie.
Die Peak-flow-Messung (peak flow = stärkste Strömung, deutscher Fachbegriff: Messung des Spitzenflusses) ist eine wichtige Untersuchung für Sie, denn Sie können und sollten den Peak-flow-Wert selbständig zu Hause messen. Auch der Peak-flow-Wert sagt etwas über die asthmatypische Verengung der Bronchien aus. Das Peak-flow-Meter ist ein kleines handliches Gerät, in das Sie, nach tiefem Luftholen, mit aller Kraft hineinpusten. Es misst die Geschwindigkeit des Luftstroms beim Ausatmen. Die Kraft Ihres Atemstoßes ist abhängig von der Weite bzw. der Verengung Ihrer Bronchien. Erinnern Sie sich noch an das Beispiel mit dem Strohhalm aus Abschnitt 2.1? Die Stärke der Atmung bzw. den "Wind", der dort beschrieben wird, misst das Peak-flow-Meter (Peak-flow-Selbstmessung und -Protokoll siehe 5.1)
Grundlage für den vorangehenden Abschnitt: [1]
Die aussagekräftigste Untersuchung zur Messung der Lungenfunktion und zur Beurteilung der Atemwege beim Asthma ist die Spirometrie. Sie kann beim Hausarzt durchgeführt werden: Ein Gerät, in dessen Mundstück Sie hinein pusten, misst die Kraft, mit der Sie ausatmen und die Menge der ausgeatmeten Luft und bildet die Ergebnisse in Form von Kurven oder Werten ab, die Ihr Arzt dann ablesen kann. Dabei werden folgende Werte gemessen:
Abbildung 6: Spirometrieuntersuchung
Die Ergebnisse beider Messungen (Peak-flow-Messung und Spirometrie) werden noch aussagekräftiger, wenn Sie nach der ersten Messung
Weitere Parameter der Lungenfunktionsprüfung sind:
Die Werte dieser Messungen spielen aber keine wichtige Rolle in der Beurteilung des Asthmas.
Eine weitere Möglichkeit, die Leistungsfähigkeit Ihrer Lungen zu messen, ist die Bodyplethysmographie (Ganzkörper-Plethysmographie/ große Lungenfunktion). Die Plethysmographie kann zusätzliche Leistungen der Lunge messen und noch genauere Werte darstellen. Während der Untersuchung sitzen Sie in einer Glaskammer (ähnlich einer Telefonzelle). Die Bodyplethysmographie wird beim Lungenfacharzt durchgeführt. Sie ist in der Regel nur notwendig, wenn die oben genannten Untersuchungen keine klaren Ergebnisse erbracht haben.
Röntgen der Lunge
Ein Röntgenbild der Lunge wird bei der Erstuntersuchung vom Arzt normalerweise nur dann in Erwägung gezogen, wenn die Beschwerden und Untersuchungsbefunde nicht typisch für Asthma sind.
Untersuchungen im Labor
Die Untersuchung des Blutes im Labor ist immer dann notwendig, wenn nicht ganz klar ist, ob Sie tatsächlich an Asthma oder an einer anderen Erkrankung leiden. Normalerweise kann dies aber bereits durch die Befragung, die körperliche Untersuchung und die Messung der Lungenfunktion hinreichend geklärt werden.
Blutgasanalyse
Auch die Blutgasanalyse dient eher dazu andere Atemwegserkrankungen auszuschließen und muss nicht bei allen Patienten mit Asthma durchgeführt werden. Bei der Blutgasanalyse wird Blut aus dem Ohrläppchen entnommen, um herauszufinden, ob das sauerstoffreiche Blut des Körperkreislaufs (siehe 1, 2) auch tatsächlich genügend Sauerstoff enthält.
Allergie-Tests
Wenn Sie an allergischem Asthma leiden (siehe 2), reagieren Ihre Atemwege überempfindlich auf an sich ungefährliche Stoffe (Allergene, z.B. Pollen).
Die Überempfindlichkeit der Atemwege (Hyperreagibilität) kann beim Facharzt mit Hilfe eines Tests gemessen werden (Metacholin-/ Histamintest). Dieser Test sagt aber noch nichts darüber aus, welche Stoffe gerade für Sie gefährlich werden können. Für die Behandlung des allergischen Asthmas ist es jedoch notwendig, durch eigene Beobachtungen und durch Tests beim Arzt herauszufinden, welche Substanzen das sind. Denn ein erster, effektiver und nebenwirkungsarmer Schritt der Behandlung ist das Vermeiden solcher Stoffe und damit das Vermeiden von Beschwerden und Asthmaanfällen. Auch kann ein Blick auf den Pollenflugkalender und auf die Bio-Wettervorhersage auf mögliche Gefahren aufmerksam machen. Stoffe (Allergene), die für viele Allergiker problematisch sind, finden sich unter 5.4 .
Beim Ermitteln der Allergene kommt es auf Sie an! Ihre Beobachtungen sind die Grundlage für
weitere Untersuchungen beim Spezialisten. Fragen wie: Wann oder wodurch könnten die Beschwerden ausgelöst worden sein (während der Sommermonate, abends, während der Arbeit, nach dem Genuss bestimmter Lebensmittel, beim Betten aufschütteln...) können nur Sie beantworten!
Der Facharzt kann dann mit Allergietests (Hauttests oder direkter Reizung) der Atemwege durch das Einatmen bestimmter Substanzen bestätigen, ob Ihre Vermutung zutrifft.
Um andere Erkrankungen auszuschließen, können in speziellen Fällen auch andere Untersuchungen sinnvoll sein, zum Beispiel ein EKG (Elektro-Kardiogramm) zur Beurteilung des Herzens.
4.3. Welche Rolle spielt der Lungenfacharzt?
Der wichtigste ärztliche Ansprechpartner in der Langzeitbetreuung wird Ihr Hausarzt sein. Bei ihm laufen alle Informationen über Ihre Erkrankung und deren Behandlung zusammen. Wenn es erforderlich ist, überweist er Sie oder Ihr Kind an einen Facharzt (Pneumologe (Lungenfacharzt/Kinderarzt) bzw. eine fachlich besonders spezialisierte Einrichtung). Der Facharzt wird Sie wieder zu Ihrem Hausarzt überweisen, wenn Ihr Zustand sich verbessert hat.
Ein Lungenfacharzt ist ein Arzt für Innere Krankheiten (Internist), der sich zusätzlich auf Lungenkrankheiten spezialisiert hat und ausschließlich Menschen mit Lungenkrankheiten untersucht und behandelt. Bei speziellen Fragen und Untersuchungen, die die Atmung betreffen (z.B. einer ausführlichen Prüfung der Lungenfunktion mittels Plethysmographie -> siehe 4.2) überweist Ihr Hausarzt Sie an einen solchen Lungenfacharzt (Pneumologen).
Grundlage für den vorangehenden Abschnitt: [1, 2].
Asthma ist eine chronische, das heißt lang andauernde bzw. lebenslang bestehende Erkrankung. Da die genaue Ursache für das Asthma noch unbekannt ist, ist es bis heute nicht möglich, Asthma zu heilen. Man kennt den entscheidenden Schritt, der bei einem Patienten z. B. zu einer Allergie – also einer überstarken Abwehrreaktion des Bronchialsystems – führt, noch nicht im Detail. Sie als Patient können ihn wohl – zum Teil auch dauerhaft – günstig beeinflussen, aber nicht verhindern.
Eine Ausnahme sind asthmakranke Kinder. Mindestens eins von drei asthmakranken Kindern hat bei frühzeitiger Erkennung der Erkrankung und guter und zuverlässiger Behandlung die Chance, spätestens im Erwachsenenalter geheilt zu sein. Die allgemeine, übermäßige Abwehrbereitschaft bleibt aber leider bestehen.
Das heißt aber nicht, dass Erwachsene lebenslang unter Asthma leiden müssen! In den allermeisten Fällen ist es möglich, durch eine gute Behandlung, die anfallsfreien Zeiträume zu verlängern und die Beschwerden zu lindern. In den folgenden Abschnitten wird ausgeführt wie eine solche "gute Behandlung" aussehen kann und warum es für jeden Menschen mit Asthma gilt, Fachmann für die eigene Erkrankung zu werden und mit dem Arzt eine ganz persönliche Behandlungsstrategie zu entwickeln.
Grundlage für den vorangehenden Abschnitt: [1]
4.5 Welche Behandlungsmethoden gibt es?
- Die Arbeit Ihrer Lunge und Atemwege zu optimieren
- Beschwerdefreiheit, bzw. möglichst lange anfallsfreie Phasen (Verbesserung der Lebensqualität bei Asthma)
- Vermeiden von akuten und chronischen Krankheitserscheinungen (z. B. von Asthmaanfällen und Beschwerden)
- Verhindern eines Fortschreitens der Erkrankung
- Vermeiden einer krankheitsbedingten Beeinträchtigung der physischen, psychischen und geistigen Entwicklung bei Kindern und Jugendlichen
- Gewährleistung eines normalen Wachstums bei Kindern
- Vermeiden von Fehlzeiten in der Schule oder am Arbeitsplatz
- Ermöglichung sportlicher Aktivität oder anderer körperlicher Belastungen
- Verhindern von unerwünschten Wirkungen der Therapie
- Verringerung des Risikos, an Folgen des Asthmas zu sterben
Bei der Behandlung des Asthmas müssen Sie mit Ihrem Arzt zusammenarbeiten. Nur Sie selber leben in Ihrem Körper und können genau schildern, ob und wie ein bestimmtes Medikament oder eine Maßnahme Ihnen hilft, Ihre Beschwerden in den Griff zu bekommen. Selbst durchgeführte Peak-Flow-Messungen und das Peak-Flow-Protokoll (5.1) unterstützen Sie dabei. Sie können lernen einzuschätzen, welche Stoffe und Situationen Sie vermeiden müssen, welche Verhaltensweisen Sie vor neuen Asthmaanfällen schützen und was Ihnen beim Auftreten der Beschwerden am besten und schnellsten hilft.
Wenn Ihr Arzt sichergestellt hat, dass es sich bei Ihnen um Asthma handelt und Ihre Beschwerden nicht durch eine andere Erkrankung ausgelöst wurden, sollten Sie gemeinsam einen Behandlungsplan erstellen. Darin sollte festgelegt werden, welche Medikamente Sie vorbeugend nehmen, was im Asthmaanfall zu tun ist und wie und wo Sie sich weiter über Asthma informieren können (zum Beispiel in einer Asthmaschulung).
Generell sollte die Behandlung folgende Ziele haben:
4.6 Kann man Asthma nur mit Medikamenten behandeln?
- Phase: Ihr Arzt führt die Untersuchungen und Kontrollen durch und entwirft mit Ihnen einen Behandlungsplan (Medikamente, andere Maßnahmen...)
- Phase: Eine gute Asthmaschulung hilft Ihnen alles über Asthma und Ihre Atemwege zu erfahren und sich Gedanken über Behandlungsmöglichkeiten und zum Umgang mit der
Erkrankung in Ihrer speziellen Lebenssituation, ihrem häuslichen und sozialen Umfeld zu machen. Weiterhin werden zum Beispiel Techniken und Hilfsmittel wie Inhalationsmethoden, der Gebrauch von Dosieraerosolen und vieles mehr erklärt, gezeigt und wenn möglich auch geübt.
- Phase: Die Hauptarbeit - die Umsetzung des Erlernten im täglichen Leben - liegt bei Ihnen!
Versuchen Sie es als Chance zu sehen, dass Ihr Wohlergehen und Ihre Gesundheit in Ihrer Hand liegen. Welche Hilfen es gibt und was Sie selber tun können, wird in Kapitel 5. (Was kann ich selber tun?) ausführlich beschrieben. - Körperliches Training
- Atemgymnastik
- Gewichtsabnahme bei Übergewicht
- Maßnahmen zum positiven Umgang mit Stress oder Angst
- Asthmaschulung
Nein. Die Asthmamedikamente sind ein wirksames Mittel, um Beschwerden zu lindern und gefährliche Situationen in den Griff zu bekommen. Aber gerade beim Asthma steht fest: Auch das beste Asthmamedikament wirkt immer nur so gut, wie Sie als Betroffener damit umgehen können, denn nur wenn Sie sie richtig anwenden, können Medikamente ihre volle Wirkung entfalten.
Neben dem zuverlässigen und souveränen Umgang mit Medikamenten (dazu gehört auch die richtige Einschätzung der Wirkung, die das Medikament bei Ihnen hat) ist das Vermeiden von Stoffen, die Asthma auslösen oder verschlimmern, ein wichtiger Teil der Behandlung (die sogenannte Allergenkarenz oder Triggervermeidung, siehe 5.4).
Die Aufgaben bei der Behandlung Ihres Asthmas sollten wie folgt verteilt sein:
Weitere wirkungsvolle Maßnahmen zur Vorbeugung bzw. zur Behandlung der Krankheit sind:
4.7 Was ist bei Asthmamedikamenten zu beachten?
- die Verengung der Bronchien
- die Entzündungsbereitschaft in den Atemwegen
- den Schleim, der sich in den Bronchien ansammelt
- den (trockenen) Husten.
- Lassen Sie sich vor dem ersten Gebrauch ausführlich erklären, wie Ihr spezielles Gerät funktioniert und wie man es benutzt.
- Führen Sie Ihrem Arzt (auch unaufgefordert) vor, wie Sie das Gerät benutzen.
Achten Sie auch auf so einfache Dinge wie das Entfernen von Schutzkappen oder Hüllen vor dem Gebrauch. - Viele Dosieraerosole müssen vor dem Gebrauch geschüttelt werden.
- Bei vielen Geräten ist es wichtig, sie während des Gebrauchs richtig herum zu halten (z.B. Behälter nach oben).
- Manche Geräte müssen nachgefüllt oder Zusätze von Geräten (z.B. Spacer) müssen gereinigt werden.
- Genau wie Tabletten sind auch Dosieraerosole oder Pulverinhalatoren irgendwann aufgebraucht. Stellen Sie sicher, dass Sie früh genug ein neues Gerät besorgen oder ggf. das Gerät auffüllen lassen.
- Achten Sie auf die Haltbarkeit und die richtige Lagerung Ihrer Medikamente. Einige Asthma-Sprays verlieren schnell ihre Wirkung, wenn Sie beispielsweise im Sommer im überhitzten PKW aufbewahrt werden.
Um Asthma erfolgreich zu behandeln, gibt es zwei Arten von Medikamenten:
1. Reliever (verschaffen rasch Erleichterung):2. Controller (halten die Symptome unter Kontrolle):
Medikamente, deren Wirkung schnell eintritt, aber nicht so lange anhält. Das sind vor allem die
Medikamente, die die Bronchien erweitern (v.a. Beta2- (Sympatho)Mimetika, z.B. Salbutamol (siehe 4.8 und 4.10).
2. Controller (halten die Symptome unter Kontrolle):
Medikamente, die langsamer und vorbeugend wirken. Diese Medikamente (an erster Stelle das Kortison (siehe 4.9 und 4.10) unterdrücken die ständige Entzündungsbereitschaft der
Atemwege und wirken damit auf längere Sicht gegen das Hauptproblem der Asthmaerkrankung an (siehe 2.1).
Es ist wichtig für Sie, dass Sie beide Arten zuverlässig einnehmen! Viele Patienten bevorzugen Medikamente, die schnell wirken und deren Wirkung Sie sofort spüren können. Sie nehmen also hauptsächlich dann Medikamente ein, wenn die Beschwerden bereits da sind. Genauso wichtig – wenn nicht sogar wichtiger – sind jedoch die vorbeugenden Medikamente, die auf längere Sicht dafür sorgen, dass Beschwerden und Asthmaanfälle seltener und weniger heftig auftreten. Denken Sie also auch in beschwerdefreien Zeiten daran, Ihre vorbeugenden Medikamente einzunehmen, damit Sie für Zeiten, in denen es Ihnen nicht so gut geht, gewappnet sind!
Generell kann man mit Asthmamedikamenten etwas tun gegen
Anders als andere Organe sind die Atemwege nach außen hin offen. Deswegen müssen Asthmamedikamente in der Regel nicht geschluckt und über das Blut an ihren Wirkungsort gebracht werden. Stattdessen kann man Sie inhalieren (=einatmen) und sie auf diesem Wege direkt dorthin bringen, wo sie wirken sollen: In die Bronchien. Tabletten müssen Sie als Mensch mit Asthma nur selten einnehmen. Aus Dosieraerosolen oder Pulverinhalatoren werden die wirksamen Substanzen durch einen Sprühstoß in der Luft verteilt, so dass sie eingeatmet werden können.Damit das Medikament gerade in den kleineren Bronchien ankommt (siehe 1.) und dort wirken kann, ist es wichtig, das richtige "Einatmen" des Medikaments zu erlernen. Gerade Kindern fällt das manchmal schwer. Deshalb gibt es eine Reihe von "Inhalationshilfen", die die Aufnahme des Medikaments in die Atemwege erleichtern sollen (z.B. Autohaler, Turbohaler, Aerolizer u.a.). Über die Vor- und Nachteile der einzelnen Geräte sollten Sie sich bei Ihrem Arzt oder bei einer Schulung informieren.
Beim Dosieraerosol wird das Medikament in Form vieler winziger Tröpfchen versprüht.
Abbildung 8: Pulverinhalatoren
Beim Pulverinhalator wandert das Medikament als winziges Pulverteilchen in die Atemwege.
Abbildung 9: Inhalator mit Spacer
Damit das Pulver möglichst weit in die Atemwege hineingelangen und nicht bereits im Rachen hängen bleibt, wird es an winzige Milchzuckerpartikel angehängt. Trotzdem bleibt viel der Wirksubstanz bereits in Mund oder Rachen hängen. Hier kann ein Spacer (Space= engl.: Raum) helfen. Ein Spacer ist eine Art Mundstück mit einer größeren Luftkammer. Sie setzen den Spacer auf Ihr Dosieraerosol bzw. Ihren Pulverinhalator. Die luftgefüllte Kammer des Spacers, die sich jetzt zwischen Ihrem Mund und dem Medikament befindet, wird durch einen Sprühstoß mit Tröpfchen oder Pulvernebel gefüllt. Den Inhalt des Spacers atmen Sie nun wie gewohnt ein. Viele der größeren Medikamententeilchen, die sowieso nicht die kleineren Atemwege erreichen können, bleiben auf diese Weise am Spacer hängen und nicht an Ihrer Mundschleimhaut.
Pulverinhalatoren haben gegenüber Dosieraerosolen den Vorteil, dass das Drücken (Auslösen des Sprühstoßes) und Einatmen nicht genau im selben Moment stattfinden müssen. Leider lösen sie mit ihren kleinen Pulverteilchen aber öfter Husten aus als Dosieraerosole.
Generelle Tipps zum richtigen Gerbrauch der inhalierbaren Asthmamedikamente:
Abbildung 10: Anwendung des Asthmasprays
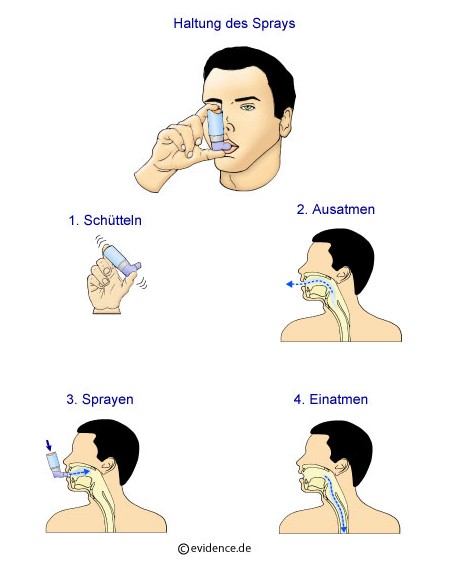
Grundlage für den vorangehenden Abschnitt: [2]
4.8 Welche Medikamente helfen bei Luftnot und beim Asthmaanfall (Reliever)?
Kurzwirksame Beta2-(Sympatho)Mimetika (z.B. Salbutamol)
Um den Wirkmechanismus dieser Medikamente besser zu verstehen, ist es sinnvoll, einen Teil unseres Nervensystems zu erklären, der aus zwei Anteilen mit genau gegensätzlichen Aufgaben besteht. Dieses so genannte vegetative Nervensystem (vegetare= lateinisch: beleben, anreizen) hat die Aufgabe, unseren Körper entweder auf Stress (Jagd, Flucht, Anspannung) oder auf Ruhe (Verdauung, Schlaf) einzustellen. Die Stress- und Jagdseite wird durch den Sympathikus aktiviert, die Schlaf- und Verdauungsseite bringt der Parasympathikus in Gang. Beide können nicht gleichzeitig wirken, sondern arbeiten gegeneinander. Der Sympathikus macht den gesamten Körper leistungsfähiger. Er lässt das Herz schneller und kräftiger schlagen und erweitert die Atemwege, damit viel Sauerstoff zur Verfügung steht. Der Parasympathikus verlangsamt Herzschlag und Atmung und setzt die Verdauung in Gang.
Das macht man sich bei vielen Medikamenten zu Nutze.
So ahmen die Beta2-(Sympatho)Mimetika (mimetisch= nachahmend) die Signale nach, die der Sympathikus aussendet und lösen Herzklopfen und Erweiterung der Atemwege aus. Beta2-(Sympatho)Mimetika tun dies allerdings vorwiegend an der Lunge und weniger am Herzen. Das bedeutet: kaum Herzklopfen, aber weite Bronchien. Deswegen kann dieses Medikament Ihnen als Mensch mit Asthma helfen, die verengten Bronchien wieder zu erweitern. Umgekehrt blockieren Betablocker die Wirkung des Sympathikus. Betablocker werden bei Herzkrankheiten eingesetzt, wenn ein zu schneller Puls oder ein hoher Blutdruck behandelt werden muss. Betablocker sind "Gegenspieler" der Beta2-(Sympatho)Mimetika. Sie verengen die Bronchien und sollten von Menschen mit Asthma nicht eingenommen werden.
Beta2-(Sympatho)Mimetika werden, wie alle Asthmamedikamente, vom Arzt verschrieben. Als Spray (Dosieraerosol oder Pulverinhalat) können Sie sie bei Bedarf, also bei Beschwerden oder Luftnot benutzen. Sie erweitern die Bronchien, wirken aber nicht gegen die ständige Entzündungsbereitschaft der Atemwege. Deswegen werden Sie als schnellwirksames Bedarfsmedikament und nicht zur Vorbeugung eingesetzt. Eine Ausnahme gilt für Beschwerden, die beim Sport entstehen. Vor dem Sportunterricht kann auch ein einzuatmendes Beta2-(Sympatho)Mimetikum kurzfristig vorbeugen.
Beispielliste siehe 7.: Kurzwirksame Beta2-(Sympatho)Mimetika
Wenn Sie Ihr bronchienerweiterndes Spray zu häufig einsetzen, können sich allerdings auch Nebenwirkungen, insbesondere Herzrasen, Zittern, Unruhe und Schlaflosigkeit einstellen. Alle stark bronchienerweiternden Mittel, allen voran das Adrenalin, führen einen Stress- oder Jagdzustand (siehe oben) herbei, der immer auch mit Herzklopfen und allgemeiner Aktivität und Unruhe einhergeht.
Ein zu häufiger Gebrauch der Bedarfsmedikamente ist ein Zeichen dafür, dass Ihre Asthmaerkrankung nicht gut kontrolliert ist und Sie möglicherweise Ihr vorbeugendes Medikament (Kortisonspray) vernachlässigt haben.
Langwirksame Beta2-(Sympatho)Mimetika (z.B. Salmeterol)
Länger wirksame Beta2-(Sympatho)Mimetika (Beispiele - siehe 7.) können als Spray (Dosieraerosol oder Pulverinhalat) oder Tablette auch vorbeugend eingesetzt werden, ggf. in Kombination mit Kortison. Diese Möglichkeit ist für ein fortgeschritteneres Stadium geeignet und sollte mit dem Lungenfacharzt abgestimmt werden (siehe auch Stufenschema 4.10).
4.9 Mit welchen Medikamenten kann man Asthmaanfällen vorbeugen (Controller)?
- Heiserkeit und
- Pilzbefall der Mundschleimhaut (Mund-Soor)
- Gewichtszunahme und Anstieg des Blutzuckers (Kortison wirkt auch auf den Eiweiß-, Fett- und Zuckerhaushalt).
- Knochenentkalkung und Störungen im Mineral (z.B.Kalzium)-Haushalt (z.B. Osteoporose).
- Die Haut kann bei langer Behandlung dünner werden und schon bei kleinen Verletzungen bluten.
- Das Entstehen von grauem oder grünem Star kann begünstigt werden.
Asthmaanfällen vorbeugen und die ständige Entzündungsbereitschaft in den Atemwegen abschwächen: Das sind die beiden wichtigsten Maßnahmen, um Ihren vorzubeugen oder sie zu lindern. Beides können Sie nach dem jetzigen Stand der medizinischen Erkenntnisse am effektivsten mit den so genannten inhalativen (=einzuatmenden) Kortikosteroiden, kurz mit Kortisonspray erreichen. Kortison ist ein Hormon, das der Körper in der Nebenniere auch selber herstellt. Hormone sind Botenstoffe innerhalb des Körpers. Sie werden eingesetzt, wenn der Körper sich auf bestimmte Situationen einstellen muss (z.B. Stress, Anspannung, Ruhe, Wachstum, Fortpflanzung etc).
Die verschiedenen Hormone haben unterschiedliche Aufgaben. Das Kortison ist besonders in Stresssituationen gefragt. Zusätzlich reguliert es das Abwehrsystem (Immunsystem) des Körpers und kann u. a. Entzündungsreaktionen abschwächen. Das macht man sich bei allergischen Erkrankungen (die ja eine überschießende Abwehrreaktion darstellen) zu Nutze. Auch in den Atemwegen kann Kortison ständige Entzündungsreaktionen oder eine zu starke Entzündungsbereitschaft abschwächen.
Damit ist das Kortison wie kein anderes Medikament geeignet, Ihre Asthmaerkrankung in den Griff zu bekommen. Bedenken Sie aber immer: Kortison ist ein Medikament, das auf lange Sicht wirkt und vor gefährlichen Asthmaanfällen schützt (ein so genannter Controller). Eine schnelle wohltuende Wirkung, wie Sie sie von den krampflösenden und bronchienerweiternden Medikamenten kennen, können Sie beim Kortisonspray nicht erwarten. Umso wichtiger ist es, dass Sie dieses vorbeugende und schützende Medikament trotzdem einnehmen (zu Kortison im Asthmaanfall siehe auch 4.11).
Viele Menschen, die an Asthma erkrankt sind, benutzen ihre Sprays (Dosieraerosole oder Pulverinhalate) zur schnellen Erweiterung der Bronchien zu häufig (Beta2–(Sympatho)Mimetika z.B. Salbutamol) und ihr Kortisonspray zu selten. Nehmen Sie auch Ihr Kortisonspray zuverlässig und regelmäßig ein. Es kann gut sein, dass Sie dadurch Ihre Medikamente für die akute, schnelle Hilfe seltener brauchen. Die gute Wirksamkeit des Kortisons wurde durch viele wissenschaftliche Untersuchungen verdeutlicht. Es hat sich gezeigt, dass Patienten durch eine zuverlässige Vorbeugung mit Kortisonspray Notfallbehandlungen, Krankenhausaufenthalte und nächtliche Husten- bzw. Luftnotattacken vermindern konnten.
Selbstverständlich sollten Sie Kortison auch nicht zu häufig einnehmen. Art (Tablette oder Spray) und Menge (Dosierung) der Einnahme sollten immer mit Ihrem Arzt abgestimmt sein.
Wie alle Hormone so ist auch das Kortison sehr vielseitig. Deswegen treten bei der Behandlung mit Kortison leider nicht nur erwünschte, sondern auch unerwünschte Effekte, so genannte Nebenwirkungen auf.
Beim Kortisonspray können auftreten:
Um diese unerwünschten Wirkungen zu vermeiden, sollten Sie Ihren Mund unbedingt ausspülen und die Zähne putzen oder ggf. etwas essen (z.B. Joghurt), wenn Sie ein Kortisonspray benutzt haben!
Bei der Einnahme von Kortisontabletten über längere Zeit können auftreten:
Wenn Sie Kortisontabletten dauerhaft einnehmen müssen, sollten Sie auf viel körperliche Bewegung und eine ausgewogene Ernährung achten, um die oben genannten Nebenwirkungen abzuschwächen.
Die meisten der genannten Nebenwirkungen treten nur auf, wenn Sie Kortison in Form von Tabletten und über einen längeren Zeitraum einnehmen. Kortison als Spray oder kurzfristige Behandlung des Asthmaanfalls mit Tabletten oder Spritzen verursachen wesentlich seltener und schwächer ausgeprägte Nebenwirkungen. Beim Asthma sollten Kortisontabletten nur in einem schweren Stadium regelmäßig eingesetzt werden (möglichst unter Einbeziehung eines Lungenfacharztes), wenn man den Beschwerden mit anderen Maßnahmen nicht mehr Herr werden kann.
Kinder sollten Kortison in möglichst geringen Mengen und nur als Spray (nicht als Tablette) zu sich nehmen. Jede Art von Kortisonbehandlung sollte bei Kindern unter kinderärztlicher Kontrolle stattfinden (Dazu gehören beispielsweise regelmäßige Messung der Körpergröße und – besonders bei Unwohlsein oder plötzlich auftretenden Bewusstseinsstörungen – Kontrolle des Blutzuckers).
Wenn Sie Ihr Kortisonspray (als Dosieraerosol oder Pulverinhalat) häufig gebrauchen oder größere Mengen notwendig sind, sollten Sie einen Spacer (siehe 4.7) einsetzen.
Noch ein generelles Wort zum Kortison: Viele Menschen haben Angst davor Kortison einzunehmen, weil Sie von "den vielen Nebenwirkungen" gehört haben. Wie bei keinem anderen Medikament hat sich die öffentliche Meinung beim Kortison seit seiner Entdeckung vom gepriesenen "Wundermittel" zum schädlichen, nebenwirkungsreichen "Teufelszeug" gewandelt. Beide Wahrnehmungen sind maßlos übertrieben. Wie bei allen Medikamenten, so muss man auch beim Kortison Nutzen und Schaden gegeneinander abwägen. Bei der Behandlung der Asthmaerkrankung überwiegt sicherlich die Nutzenseite.
Denn…
…als Asthma-Patient nehmen Sie Kortison nur sehr selten als Tablette oder Spritze, sondern meistens als Spray zu sich. Dadurch gelangt das Kortison nur in sehr kleinen Mengen in den Körper und verursacht entsprechend selten bzw. wenig ausgeprägte Nebenwirkungen.
...für Sie als Mensch mit Asthma ist Kortison das beste Medikament, um häufigen Beschwerden und gefährlichen Asthmaanfällen vorzubeugen und diese abzuwenden.
…wenn Sie weniger häufig Beschwerden haben, müssen Sie die bronchienerweiternden Medikamente seltener einnehmen.
Beispielliste siehe 7.: Kortisonpräparate
Weitere Medikamente:
Neben Kortison gibt es noch weitere vorbeugende und schützende Medikamente, die größtenteils auch über eine Abschwächung der Entzündungsreaktion wirken.
So wird das bronchienerweiternde aber mit vielen, zum Teil gefährlichen Nebenwirkungen belastete Theophyllin heute nur noch selten beim Asthma eingesetzt.
Auch Antihistaminika und Ketotifen gehören nicht mehr zu den Standardmedikamenten der
Asthmabehandlung, da man heute weiß, dass sie nicht so gut wirken wie das Kortison.
Weitere Medikamente, die die Entzündungsbereitschaft herabsetzen, sind die Cromone und Leukotrienrezeptorantagonisten. Auch sie werden normalerweise nur im Einzelfall und vom Lungenfacharzt eingesetzt (häufig als Kombinationspräparat, das heißt: mehrere Wirkstoffe in einer Tablette oder einem Spray).
Zudem kommen immer wieder neue Medikamente auf den Markt. Natürlich sollten Sie sich diesen Fortschritt der Wissenschaft zu Nutze machen. Bedenken Sie aber, dass man mit neuen Medikamenten keine Langzeiterfahrung hat (man kann die Nebenwirkungen unter Umständen nicht wirklich abschätzen) und dass neue Medikamente in der Regel wesentlich teurer sind als herkömmliche Medikamente mit ähnlicher oder sogar gleicher Wirkung.
Beispielliste siehe 7.: Weitere Medikamente
Entwickeln Sie ein Gefühl dafür, was Ihnen helfen könnte. Tauschen Sie sich mit anderen Asthmakranken aus, aber lassen Sie sich nicht verführen, "Allheilmittel" auszuprobieren, die wissenschaftlich nicht untersucht worden sind. Das gleiche gilt für neue, von den Arzneimittelherstellern angepriesene und umworbene Medikamente, deren Nutzen und Risiken meistens noch lange nicht so gut untersucht und bekannt sind, wie die Wirkungen und Nebenwirkungen von Medikamenten, die schon seit Jahren im Einsatz sind.
4. 10 Was ist ein Stufenschema bei der Asthmabehandlung?
Die Einnahme von Medikamenten erfolgt nach einem Behandlungsplan (so genanntes Stufenschema), in dem unterschiedliche Medikamente oder das Zusammenspiel einzelner Medikamente für unterschiedliche Ausprägungen (Schweregrade) der Beschwerden vorgesehen sind.
Wie das Stufenschema in der Asthma-Therapie eine individuelle Behandlung ermöglicht.
Als Patient mit Asthma ist Ihnen diese Beobachtung sicher nicht unbekannt: Es gibt Zeiten, in denen Sie mit weniger Medikamenten gut zurechtkommen, dann wieder bedarf es einer Steigerung der Medikamente um Atemnot, Husten oder pfeifende Atmung in den Griff zu bekommen. Ihr behandelnder Arzt orientiert sich dabei an einem wissenschaftlich gesicherten Stufenschema:
Abhängig vom Schweregrad der Beschwerden werden im Stufenschema zusätzliche Medikamente in den Behandlungsplan aufgenommen oder die Dosis wird erhöht.
Das Stufenschema der Asthma-Behandlung empfiehlt folgende Schritte:
Stufe1: Bei nur zeitweiligen Beschwerden:
Neben den allgemeinen Maßnahmen wie z.B. dem Vermeiden von Triggern genügt die bedarfsweise Anwendung eines Reliever-Sprays. Sie nehmen also Ihr schnellwirkendes Spray (z.B. Salbutamol) nur dann, wenn Sie es benötigen.
Stufe 2: Wenn Asthma-Beschwerden mehrmals pro Woche auftreten oder das schnellwirkende
Spray mehrfach in der Woche gebraucht wird:
In dieser Situation wird die zusätzliche und regelmäßige Einnahme eines Kortison-Sprays (Controller) in niedriger Dosis empfohlen. Dadurch kann die Häufigkeit der Beschwerden verringert und der Gebrauch des Reliever-Sprays vermindert werden.
Stufe 3: Wenn die Behandlung der Stufe 2 nicht ausreicht, mehrmals pro Woche auch nachts Beschwerden auftreten und/oder schnellwirkende Sprays jeden Tag benötigt werden:
Zusätzlich kann nun auch ein langwirksames Beta-2-Sympathomimetikum-Spray verordnet werden, z.B. Salmeterol. Alternativ kann die Dosis des Kortison-Sprays gesteigert oder die Therapie um weitere Substanzen wie Montelukast oder Theophyllin ergänzt werden.
Stufe 4: Bei andauernden Beschwerden trotz richtiger Anwendung der Stufe 3-Therapie: Erst bei dieser schweren Form des Asthma ist die zusätzliche Einnahme von Kortison in Tablettenform gerechtfertigt.
Grundlage für den vorangehenden Abschnitt: [1]
4.11 Wie kann ich mich auf den Notfall vorbereiten? (Selbstbehandlungsplan)?
- Peak-flow-Messung
- an die Situation angepasste selbständige Medikamenteneinnahme
- medizinische Hilfe anfordern
- Messung des Peak-flow-Wertes
- Inhalationstechniken (=korrektes Einatmen von Medikamenten)
- Atemtechniken (Lippenbremse etc.)
- Erkennung und Einschätzung der Beschwerden
- Selbständige Anpassung der Menge (Dosierung) der Bedarfs- und Notfallmedikamente an die Schwere der Beschwerden
- Einschätzung der Notwendigkeit, einen Arzt (oder Notarzt) zu alarmieren
- 1. Ruhe bewahren;
- 2. Lippenbremse und Kutschersitz;
- 3. 2-4 Hübe Ihres Bedarfsmedikamentes;
- 4. Kortisontablette einnehmen, wie von Ihrem Arzt in Ihrem persönlichen Notfallplan empfohlen;
- 5. Notarzt rufen: Telefonnummer 112
bitte angeben: - Kind oder Erwachsener?
- akute Luftnot;
- 6. Achten Sie darauf, dass ein Krankentransport (wenn möglich) sitzend erfolgt.
- ein lebensbedrohlicher Anfall zu befürchten ist;
- die Behandlung bei einem hartnäckigen Anfall nicht anschlägt oder
- wenn bei Schwangeren mit Asthma Verdacht auf Gefährdung des ungeborenen Kindes besteht;
- wenn bei Kindern (eventuell auch bei Erwachsenen) mit Asthma der Verdacht auf eine schwere Entzündung der Lunge besteht.
- bei schweren Asthmaformen mit bedeutenden Krankheitsfolgen trotz angemessener medizinischer Betreuung,
- bei schweren medikamentös bedingten Folgekomplikationen und
- wenn medizinisch indizierte nicht-medikamentöse Therapieverfahren (Schulung, Trainingstherapie) ambulant nicht erfolgen können.
Im Notfall sollten Sie wissen, was zu tun ist! Sie können gemeinsam mit Ihrem Arzt einen persönlichen Selbstbehandlungsplan erarbeiten. Folgende Bausteine kommen in einem solchen Behandlungsplan für den Notfall vor:
Einen Selbstbehandlungsplan können Sie allerdings nur umsetzen, wenn Sie folgende Fähigkeiten erlernt haben:
Hilfreiche Atemtechniken bei Luftnot:
Abbildung 11: Die Lippenbremse
Abbildung 12: atemerleichternde Körperpositionen
Notfall-Selbstbehandlungsplan:
Ein Selbstbehandlungplan könnte z.B. so aussehen:

Atemtechniken und atemerleichternde Körperpositionen können Sie unter Anleitung in einer Lungensportgruppe (siehe 8.) oder einer Asthmaschulung erlernen. Dort werden in der Regel auch Techniken für ein leichteres Abhusten (v.a. für Patienten mit chronischer Bronchitis) und Übungen zur Stärkung der Atemmuskulatur eingesetzt.
Bei schweren Asthmaanfällen ist es notwendig, auch das Kortison akut als Tablette einzunehmen. Da die Wirkung nicht sofort einsetzt, sollte der richtige Zeitpunkt nicht verpasst werden. Kortisontabletten, einmalig beim Asthmaanfall eingesetzt, verursachen nahezu keine Nebenwirkungen. Nebenwirkungen außerhalb der Atemwege treten nur bei langfristigem und regelmäßigem Gebrauch auf (siehe Kortison 4.9).
Die Medikamente werden je nach Ausprägung und Verschlechterung der Beschwerden nach einem bestimmten "Stufenplan" eingenommen (nach Bedarf -> Bedarfsmedikamente oder reliever -> relieve = erleichtern). Man fängt mit bronchienerweiternden Beta2-(Sympatho)Mimetika als Spray (Dosieraerosol oder Pulverinhalat) an, nimmt aber frühzeitig (es dauert etwas, bevor die Wirkung einsetzt) eine Kortisontablette dazu und ruft bei schwerer Atemnot einen Arzt.
Tritt ein Asthmaanfall bei Kindern unter 12 Jahren auf, bei dem das Kind unter starker Atemnot leidet und ggf. nicht mehr richtig sprechen kann, ist sofort ein Notarzt zu rufen! Der Hinweis "akute Atemnot" ist für das Notfall-Team hilfreich und sollte bei der Alarmierung des Notarztes gesagt werden.
Um auf eine Notfallsituation vorbereitet zu sein, sollten Sie Ihre Rezepte frühzeitig verlängern und ausreichend Medikamente mit in den Urlaub nehmen.
Ihre Krankheitsaktivität können Sie – neben Peak-flow-Protokoll oder Asthmakalender – grob anhand folgender Fragen abschätzen:
Wenn Sie über die letzten vier Wochen nachdenken haben Sie... -> nachts gut geschlafen, ohne Husten oder Atembeschwerden? -> am Tag keine typischen Beschwerden verspürt (Husten, pfeifende Atmung, Brustenge, Atemnot)? -> Ihre täglichen Aktivitäten weitgehend ungehindert ausführen können? Auswertung: |
| |
3 x Ja | -> niedrige |
|
Bei einem schweren Asthma-Anfall sollten Sie folgendes beachten.
Eine Einweisung in ein Krankenhaus ist notwendig wenn:
Grundlage für den vorangehenden Abschnitt: [2]
Eine Rehabilitationsmaßnahme ist insbesondere zu erwägen:
Grundlage für den vorangehenden Abschnitt: [2]
4.12 Wie kann ich mit einer Allergie umgehen?
Allergene (=Allergieauslöser) zu vermeiden, ist die effektivste und nebenwirkungsärmste Behandlungsmöglichkeit bei Allergien. Zunächst müssen Sie durch Ihre Beobachtungen die möglichen Stoffe ausfindig machen. Ihr Arzt kann dann mit Hauttests oder Atemtests nachprüfen, ob Sie tatsächlich auf diesen Stoff überempfindlich reagieren. Erfreulicherweise müssen einmal festgestellte Allergene nicht immer lebenslang vermieden werden. Laufen Sie also nicht lebenslang mit einer langen Liste im Kopf herum, auf der steht, gegen welche Stoffe Sie allergisch sind.
Stoffe, auf die Sie mit gefährlichen Asthmaanfällen reagieren, werden vom Arzt in einen Allergikerausweis eingetragen. Den sollten Sie bei sich führen und vor allem bei Krankenhausaufenthalten, insbesondere Operationen und Zahnbehandlungen, auch unaufgefordert vorzeigen. Ein Allergikerausweis darf nur vom Arzt, nach entsprechenden Untersuchungen, um einen neuen Stoff ergänzt werden. Bitte tragen Sie keine eigenen Verdachtssubstanzen ein.
Ein Verfahren, bei dem man versucht, dem Körper eines Allergikers seine Überempfindlichkeit gegenüber einem bestimmten Stoff abzugewöhnen, ist die De- oder Hyposensibilisierung. Hier wird der Stoff ganz behutsam und zunächst in winzigen Mengen zur langsamen Gewöhnung in den Körper "eingeschlichen". Nur Ärzte, die auch dazu ausgebildet sind, sollten eine solche Hyposensibilisierung (="Entwöhnung") durchführen.
Zu diesem Zweck wird der allergieauslösende Stoff in bestimmten Abständen und in immer größerer Menge unter die Haut gespritzt. Wenn Sie Glück haben, gewöhnt sich Ihr Körper wieder an den Stoff und reagiert fortan nicht mehr übertrieben darauf (Ihr Hausarzt würde sagen: die Allergiebereitschaft nimmt ab). Leider gelingt dies nur bei wenigen Betroffenen. Sollte Ihr Arzt eine Hyposensibilisierung durchführen, ist es wichtig, nach jeder Spritze noch mindestens eine halbe Stunde in der Praxis zu warten, da innerhalb dieser Zeit eine gefährliche allergische Reaktion auftreten kann.
Bei schweren Allergien kann es notwendig sein Kortison oder Antihistaminika, die die übertriebene Abwehrreaktion des Körpers abschwächen können, auch über einen längeren Zeitraum einzunehmen.
Beispielliste siehe 7.: Antihistaminika
Grundlage für den vorangehenden Abschnitt: [1]
4.13 Was tun bei Asthma in der Schwangerschaft und Stillzeit?
- Da gestillte Kinder weniger häufig an Asthma erkranken, sollten auch Mütter mit Asthma Ihre Kinder stillen. Asthmamedikamente können während der Stillzeit wie üblich eingenommen werden.
- Schwangere und Stillende, die an Asthma leiden, sollten stets mit Ihrem Lungenfacharzt und Ihrem Gynäkologen im Gespräch bleiben.
- Schwangerschaft kann Asthmabeschwerden bessern oder verschlechtern;
- Rauchen ist noch schädlicher als bei gesunden Schwangeren;
- Ein akuter Asthmaanfall tritt unter der Geburt nur selten auf.
In der Schwangerschaft gilt für Frauen mit Asthma der Grundsatz: Ein Asthmaanfall ist für Ihr Kind in der Regel ungünstiger als die Medikamente zur Asthmabehandlung!
Glücklicherweise werden die meisten Asthmamedikamente ohnehin inhaliert (eingeatmet) und gelangen so nur in winzigen Mengen in den Körper.
Als werdende Mutter mit Asthma sollten Sie Ihrem Arzt jedoch umgehend Bescheid geben, wenn Sie schwanger sind. Es werden dann in der Regel zusätzliche Kontrolluntersuchungen für Kind und Mutter angesetzt. Auch beim Ungeborenen können Theophyllin und Beta2-(Sympatho)Mimetika (bronchienerweiternde Medikamente) Herzrasen verursachen, wenn sie in zu großen Mengen oder zu häufig eingenommen werden.
Grundlage für den vorangehenden Abschnitt: [2]
4.14 Naturheilkundliche Behandlung des Asthmas: Was ist erwiesen?
- "Alexander-Technik“ Atemschulung
- Atemübungen/Relaxationstherapie (beinhaltet: progressive Relaxation nach Jacobson; Hypnotherapie; autogenes Training; Biofeedback-Training; Transzendentale Meditation)
- Buteyko-Atemtechnik
- Chiropraxis
- Ernährungsmaßnahmen: Fischöl, Fettsäuren, Mineralstoffsupplementation bzw. -restriktion, Vitamin C-Gabe
- Hypnose
- Ionisierer (Raumluftreiniger)
- Luftfeuchtigkeitskontrolle
- Phytotherapeutika
- Speleotherapie
- Traditionelle Chinesische Medizin
- Ihren Arzt über diese Maßnahmen zu informieren. Dieser kann Ihnen am besten sagen, welche Art der medizinischen Behandlung für Sie die geeignetste ist.
- dass Sie auch bei naturheilkundlichen Behandlungen mit unerwünschten Nebenwirkungen rechnen müssen.
- skeptisch zu sein, wenn „Wundermittel“ bzw. „Allheilmittel“ angepriesen werden.
Viele Menschen haben mit alternativen Behandlungsmethoden für Asthma gute Erfahrungen gemacht. Alternative und naturheilkundliche Behandlungsansätze erfreuen sich allgemein wachsender Beliebtheit. Besonders in Situationen, in denen die "Schulmedizin“ noch nicht oder auch nicht mehr helfen kann, erscheinen alternative Therapien als zusätzliche Hoffnung. Aus dem Bekanntenkreis, diversen Broschüren oder Anzeigen und auch über das Internet kommen oft Empfehlungen zu teils erprobten, teils aber auch recht ungewöhnlichen Behandlungsmethoden. Seit einigen Jahren beginnt daher eine ernsthafte wissenschaftliche Auseinandersetzung mit alternativen Therapien. Dabei wird gefordert, dass die alternativen Heilmethoden nach denselben strengen Regeln, die auch für die „Schulmedizin“ gelten, untersucht und bewertet werden.
Denn allgemeingültige Empfehlungen für alle Menschen können erst dann ausgesprochen werden, wenn die positiven Erfahrungen einzelner Patienten durch wissenschaftliche Untersuchungen auch für die Gesamtheit bestätigt werden konnten. Leider gibt es zu den meisten alternativen Asthma-Heilmethoden bisher nur wenige oder nur ungenügende wissenschaftliche Erkenntnisse. Untersucht hinsichtlich ihrer Wirksamkeit in der Asthmatherapie wurden:
Akupunktur:
Alte Behandlungsform der traditionellen chinesischen Medizin. Durch Nadeln an bestimmten Punkten des Körpers sollen Energieströme beeinflusst werden. Elf Studien mit insgesamt 324 Teilnehmern zeigten keinen Unterschied zwischen richtiger und einer so genannten "Pseudo“-Akupunktur.
Homöopathie:
Nach dem Grundsatz „Ähnliches wird durch Ähnliches geheilt“ werden Krankheiten mit stark verdünnten Substanzen, die der Krankheit ähnliche Symptome hervorrufen, zu heilen versucht. Sechs Studien mit insgesamt 556 Teilnehmern zeigten sehr unterschiedliche Ergebnisse, die
bisher eine Beurteilung unmöglich machten.
Manuelle Therapie (z.B. Massage):
Die manuelle Therapie befasst sich mit dem Bewegungsapparat, also mit Muskeln, Sehnen und Gelenken. Verschiedene Methoden sollen auch Asthma-Beschwerden lindern. Aber die
bewerteten Studien zur manuellen Therapie waren zu unterschiedlich in Bezug auf die jeweils angewandte Behandlungsmethode, um einen tatsächlichen Nutzen nachzuweisen.
Weitere Therapien, deren Wirkung auf Asthma untersucht wurde:
Entweder waren die Studien von unzureichender Qualität oder es zeigte sich kein oder allenfalls nur ein minimaler Nutzen. In einzelnen Fällen wurden auch Neben- oder ungünstige Wirkungen auf das Asthma beobachtet.
Die aufgeführten alternativen Behandlungsansätze sind nur bezüglich ihrer Wirksamkeit in der Asthmatherapie hier dargestellt. Bei anderen Erkrankungen kann ihre Wirksamkeit wieder anders aussehen. In naher Zukunft sind sicherlich neue Studienergebnisse zu erwarten, die mehr Klarheit über den Nutzen alternativer Therapien bei Asthma bringen werden.
Wenn Sie alternative Behandlungsmethoden ausprobieren möchten, bedenken Sie bitte:
Grundlage für den vorangehenden Abschnitt: [2]
4.15 Was ist im Urlaub zu beachten?
- Bevorraten Sie sich vor Reiseantritt mit Ihren Asthmamedikamenten in ausreichender Menge.
- Diese Medikamente sollten in der Originalverpackung bleiben, damit auch Außenstehende den Inhalt identifizieren können.
- Im Einzelfall kann Ihr Arzt Ihnen auch Notfallmedikamente wie z.B. Kortison-Tabletten oder selbst-injizierbares Adrenalin (Epinephrin) verschreiben.
- Gerade bei Allergien gegen Insektenstiche sollte ein Notfallmedikament stets griffbereit sein.
- Asthma-Medikamente sollten im Handgepäck mitgeführt werden, damit sie auch erreichbar sind, wenn die Koffer mal nicht zugänglich sind.
- Asthma-Medikamente sollten, gerade im Handgepäck, nicht zu großer Hitze ausgesetzt werden.
- Asthma-Spray kann schnell seine Wirkung verlieren, wenn es täglich von der "Adriasonne" beschienen wird.
- Bei Fernreisen kann es sinnvoll sein, eine englischsprachige Krankheitsbescheinigung Ihres Arztes mitzuführen (formlose Bescheinigung in Englisch) – auch um bei der Zollkontrolle Probleme mit den Medikamenten zu vermeiden.
- Denken Sie auch beim Passieren mehrerer Zeitzonen daran, Ihren Medikamenteneinnahme-Rhythmus fortzusetzen.
Damit Sie auch mit Asthma Ihren Urlaub aktiv genießen können, haben wir hier die wichtigsten Tipps zusammengefasst:
- dass eine chronische Erkrankung wie Asthma einer dauernden Kontrolle bzw. Therapie bedarf;
- dass man den Umgang mit einer Erkrankung lernen kann. Versuchen Sie, eine Asthmaschulung zu besuchen. Ob dies ambulant oder stationär erfolgen sollte, klären Sie am besten mit Ihrem Arzt.
- sich auch selbst zu informieren und bei Ihrem Arzt nachzufragen, wenn Sie etwas nicht verstanden haben.
- Das Erlernen von speziellen Atemtechniken für den Asthmaanfall aber auch für das korrekte Inhalieren (Einatmen) der Medikamente (siehe 4.7)
- Sicherer und zuverlässiger Umgang mit Ihren Asthmamedikamenten
- Das Führen eines Peak-flow-Protokolls
- Ihr Umfeld zu sensibilisieren, indem Sie offen mit Ihrer Krankheit umgehen. Ihre Familie, Freunde. Lehrer etc. müssen wissen, was im Falle eines Asthmaanfalls passieren kann, damit sie entsprechend reagieren und Ihnen helfen können.
- Ihrem Umfeld (Kindergarten, Schule, Arbeitsplatz, Freunde etc.) mitzuteilen, wenn Sie Atemnot haben.
- Ihre inhalierbaren Medikamente für jedermann sichtbar zu nehmen.
- Rat zu suchen, wenn Sie sich durch Ihre Krankheit entmutigt fühlen. Sie sind damit nicht allein! Kontaktieren Sie hierzu die unten aufgelisteten Selbsthilfegruppen und Organisationen.
- Kortisoninhalation: Es ist eine sehr wirksame Art, um Ihr Asthma zu behandeln, ohne die Nebenwirkungen von Kortison-Tabletten oder -Infusionen zu haben.
- Impfungen: Für Menschen mit Asthma sollten die Empfehlungen der ständigen Impfkommission gelten. Kinder, die an Asthma leiden, sollten auch die zum jeweiligen Zeitpunkt der Entwicklung empfohlenen Impfungen erhalten. Sprechen Sie mit Ihrem Arzt über dieses wichtige Thema.
Wenn Sie Ihr Asthma nicht in den Griff bekommen, dann schafft es auch kein anderer. Um Ihr
Asthma erfolgreich zu behandeln, müssen Sie Experte für Ihre Atemwege, Ihre Medikamente, Ihre Peak-flow-Messung werden. Sie sollten erlernen, wie Sie und Ihre Atmung auf bestimmte Stoffe und Situationen reagieren und wie Ihre Umgebung auf Sie einwirkt. Ihr Arzt und eine gute Schulung helfen Ihnen dabei. Es ist möglich, mit Asthma gut zu leben. Das können auch Sie schaffen!
Denken Sie immer daran:
Wichtige Hilfestellungen sind:
Scheuen Sie sich nicht:
Haben Sie keine Angst vor:
5.1 Was ist ein Peak-flow-Protokoll?
- 1. Vorbereiten:
Position wie bei jeder Messung einnehmen -> hinstellen, den Zeiger in Nullstellung bringen, das Gerät gerade halten, möglichst tief einatmen, das Mundstück in den Mund nehmen und die Lippen darum schließen.
- 2. Messen: möglichst kräftig und schnell in das Gerät ausatmen (Es kommt auf die
"Windgeschwindigkeit", nicht auf die Menge der Luft an), 3x messen.
- 3. Ablesen und Aufschreiben: den höchsten Wert der drei Messungen aufschreiben. Wenn Sie vor der Messung ein Medikament eingenommen haben, bitte auch dies notieren.
- 4. Gerät säubern.
- 5. Besprechen: Die von Ihnen gemessenen und in das Peak-flow-Protokoll eingetragenen Werte sollten Sie beim nächsten Arztbesuch gemeinsam mit Ihrem Arzt diskutieren.
- 6. Hilfestellung: zeigen Sie Ihrem Arzt, wie Sie die Peak-flow-Messung durchführen, damit er Sie dabei unterstützen kann, den Peak-flow-Wert korrekt zu messen.
Der Peak-flow-Wert sagt etwas über die Leistungsfähigkeit Ihrer Atemwege aus (siehe auch 4.2). Der Grad der Atemwegsverengung und damit die Schwere Ihres Asthmas kann in Zahlen und Kurven ausgedrückt werden. Das ist über einen längeren Zeitraum gesehen "objektiver" und auch sensibler als die eigene Einschätzung. Gleichzeitig sagt das Peak-flow-Protokoll etwas darüber aus, ob Ihre Medikamente ausreichen, um Sie vor Beschwerden zu schützen. Es kann zur Beurteilung der Schwere der Erkrankung oftmals genauso viel beitragen wie aufwendige Messungen an Apparaturen beim Arzt. Das Peak-flow-Meter ist ein kleines handliches Gerät, in das Sie hineinpusten und an dem Sie anschließend einen Wert ablesen. Die Werte werden in eine Tabelle eingetragen. Dabei kommt es weniger auf die Höhe einzelner Werte als auf die Möglichkeit an, die Leistungsfähigkeit Ihrer Atemwege im Verlauf und gleichzeitig die Wirksamkeit der Medikamente abzulesen. Deswegen ist es wichtig, dass Sie im Peak-flow-Protokoll auch vermerken, welche Medikamente Sie vor der Messung geschluckt oder eingeatmet haben.
Beim Peak-flow-Wert geht es nicht darum, Ihre Werte mit Werten anderer Menschen zu vergleichen. Vielmehr kommt es darauf an, Ihren persönlichen "Bestwert" zu ermitteln. Dieser Wert ist der beste Wert, den Sie innerhalb eines längeren Zeitraumes wiederholt gemessen haben.
Alle neuen Werte können Sie mit diesem Bestwert vergleichen. So finden Sie schnell heraus, wie leistungsfähig Ihre Atemwege am Tag der jeweiligen Messung sind. Gleichzeitig sagt das Peak-flow-Protokoll etwas darüber aus, ob Ihre Medikamente ausreichen, um Sie vor Beschwerden und Asthmaanfällen zu schützen. Damit die Ergebnisse Ihrer Messung aussagekräftig und vergleichbar sind, sollten Sie täglich zur selben Zeit und in derselben Position (am besten im Stehen) messen. Zusätzliche Messungen, die bei starken Beschwerden ein ergänzendes Mittel zur Einschätzung der Situation sein können, sollten auch ins Peak-flow-Protokoll eingetragen werden.
Peak-flow-Messung:
Das Peak-flow-Protokoll ist auch unabhängig von Ihrem Arzt ein Instrument, das geeignet ist, Sie im selbständigen Umgang mit Ihrer Asthmaerkrankung zu unterstützen. Sie können mit solchen Hilfestellungen selber zum Experten werden und Ihre Erkrankung (zumindest über einen gewissen Zeitraum) "objektiv" beobachten.
Anhand eines Peak-flow-Protokolls kann die so genannte Peak-flow-Variabilität dargestellt werden. Wie bereits oben angemerkt beschreiben die einzelnen Peak-flow-Werte eine Kurve, die die (für Asthma-Erkrankte typischen) Schwankungen des Atemwegswiderstandes verdeutlicht. Im englischsprachigen Raum ist die – durch das Peak-flow-Protokoll dargestellte – Peak-flow-Variabilität schon heute für die Erkennung der Asthmaerkrankung und für die Verlaufskontrolle fast genauso wichtig wie beispielsweise die Spirometrie.
Grundlage für den vorangehenden Abschnitt: [1]
Abbildung 13: Peak-Flow-Messung
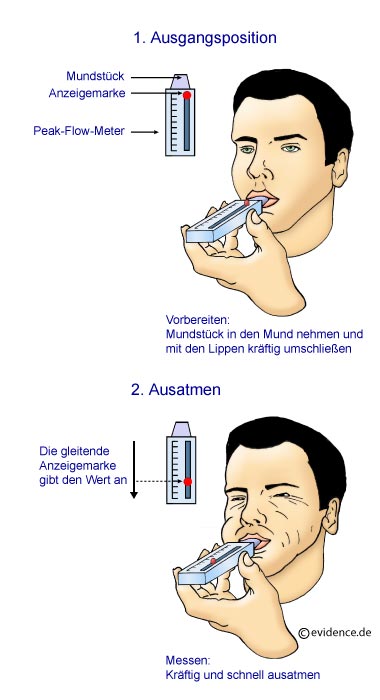 |
Peak-flow-Protokoll zum Ausdrucken -> siehe Asthmakalender
Ampelschema:
Beim Peak-flow-Wert geht es nicht darum, Ihre Werte mit Werten anderer Menschen zu vergleichen. Vielmehr kommt es darauf an, Ihren persönlichen "Bestwert" zu ermitteln. Dieser Wert ist der beste Wert, den Sie innerhalb eines längeren Zeitraumes wiederholt gemessen
haben. Alle neuen Werte können Sie mit diesem Bestwert vergleichen. So finden Sie schnell heraus, wie leistungsfähig Ihre Atemwege am Tag der jeweiligen Messung sind. Gleichzeitig sagt das Peak-flow-Protokoll etwas darüber aus, ob Ihre Medikamente ausreichen, um Sie vor Beschwerden und Asthmaanfällen zu schützen.
Um sich einen schnellen Überblick zu verschaffen, können Sie das Ampelschema anwenden:
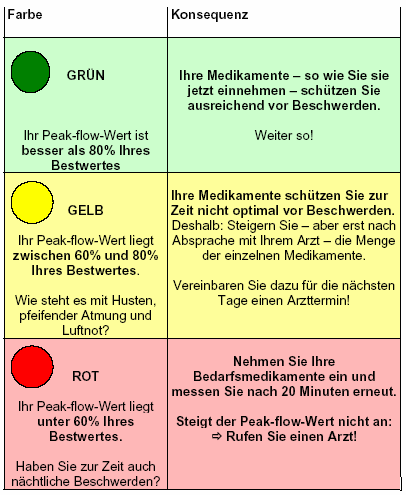
5.2 Was ist eine Asthmaschulung?
- ... was im Notfall zu tun ist,
- ... was in der eigenen Lunge während eines Asthmaanfalls passiert,
- ...Auslöser ausfindig zu machen und zu vermeiden,
- ...die Zeichen des eigenen Körpers richtig einzuschätzen,
- ...ein Peak-flow-Protokoll zu führen,
- ...warum Asthma entsteht und wie es behandelt werden kann,
In der Asthmaschulung geht es darum zu lernen,...
damit Sie im Urlaub, in fremder Umgebung und in ungewohnten Situationen selbständig handeln können und ungeplante Belastungen beschwerdefrei durchstehen. Je besser Sie auf den Notfall vorbereitet sind, desto weniger müssen Sie ihn fürchten.
Kurz gesagt: Wenn Sie Ihre Erkrankung in den Griff bekommen wollen, müssen Sie selber aktiv werden. Das ist leichter gesagt als getan. Aber Ihr Einsatz wird in aller Regel mit einer Verminderung ihrer Beschwerden und mehr Unabhängigkeit im Alltag belohnt!
Asthmaschulungen bieten zum Beispiel Lungenfachärzte und Reha-Kliniken an.
5.3 Was muss ich bei körperlicher Anstrengung und Sport beachten?
- Wichtig ist, welche Sportart Sie betreiben wollen oder bereits betreiben. Wählen Sie eine Sportart aus, in der Sie langsam anfangen können und sich erst nach und nach belasten müssen.
- Weiterhin ist es günstig, den Sport regelmäßig zu betreiben, um Ihren Körper an die Anstrengung zu gewöhnen und im Training zu bleiben. Jeden Morgen schwimmen zu gehen ist günstiger als alle zwei Wochen ausgiebig zu joggen – womöglich noch mit einem schnellen Sprint verbunden.
- Gerade für Menschen mit Asthma ist es wichtig, sich vor jeder sportlichen Aktivität aufzuwärmen und am Ende das Tempo wieder langsam und schrittweise zurück zu fahren. Abrupte Wechsel sind eine Belastung, auf die Ihre Atemwege unter Umständen sofort mit Atembeschwerden oder Luftnot reagieren.
- Mit den richtigen Medikamenten kann man dem Belastungs-Asthma – vor jeder sportlichen Aktivität – vorbeugen. Besprechen Sie mit Ihrem Arzt genau, welches Medikament Sie vor dem Sport als Schutz und welches Sie ggf. bei Beschwerden, die während der körperlichen Belastung auftreten, einnehmen sollen.
- Obwohl spezielle Asthmasportgruppen immer noch selten sind, können Sie mittlerweile in vielen Städten in Lungensportgruppen gemeinsam mit anderen Asthma-Erkrankten aktiv werden oder sich gründlich über mögliche sportliche Aktivitäten informieren.
- vor dem Sportunterricht Bedarfsmedikamente als Schutz einnehmen
- immer zuerst aufwärmen und die Belastung nie abrupt beenden
- nicht "bis zum Äußersten gehen", sondern die Kondition langsam steigern
- Asthmaanfälle, die trotzdem auftreten, sind in der Regel mit Atemtechnik und Bedarfsmedikamenten in den Griff zu bekommen
Kurzatmigkeit oder Husten treten bei vier von fünf Menschen mit Asthma nach oder während einer körperlichen Belastung auf. Gerade bei Kindern ist dies oft ein erstes Zeichen für eine beginnende Asthma-Erkrankung. Körperliche Belastung gehört zu den Asthma-Triggern. Man spricht auch von Belastungs-Asthma (oder Anstrengungs-Asthma). Daher wird häufig angenommen, Sport sei für Menschen mit Asthma ungesund. Das Gegenteil ist jedoch richtig: Sport und körperliche Aktivität sind auch für Asthma-Erkrankte wichtig und gesund.
Aktuelle Studien zeigen zwar keinen Einfluss körperlichen Trainings auf die Kraft der Ausatmung (Peak-flow-Wert), der sich beispielsweise im Peak-flow-Protokoll niederschlagen würde. Die Leistungsfähigkeit von Herz und Lungen steigen jedoch durch regelmäßige körperliche Aktivität nachweislich an.
Ein paar Regeln müssen allerdings eingehalten werden, um ein Belastungs-Asthma zu vermeiden:
Fragen Sie bei der regionalen Atemwegsliga, der Patientenliga Atemwegserkrankungen, der KISS (Kontaktstelle für Selbsthilfe) oder einer Selbsthilfegruppe nach (siehe auch 8.).
Kinder, die an Asthma erkrankt sind, können mit ein bisschen Übung und Vorbereitung am Sportunterricht teilnehmen. Voraussetzung ist allerdings, dass sie selbständig mit den Medikamenten umgehen können und ein Gefühl für die eigenen Beschwerden bekommen haben. Generell gilt auch hier:
5.4 Welche Tipps gibt es für den Alltag? (Trigger und Triggervermeidung)?
- Sie können vorbeugen, in dem Sie unnötige “Staub- und Milbenfänger” wie Teppiche, zusätzliche Kissen, Überdecken und dicke Vorhänge aus Ihrem Schlafzimmer verbannen, den Raum kühl und trocken halten und die Bettwäsche regelmäßig bei mindestens 60°C waschen.
- Auch regelmäßiges Lüften und Staubsaugen der Wohn- und Schlafräume hilft, den Milbenstaub zu vermindern. Dabei sollten Menschen mit Hausstauballergie allerdings nicht selber staubsaugen, der Staubsauger sollte mit einem Filter ausgerüstet sein.
- Der Nutzen von milbenundurchlässigen Matratzenüberzügen und Milbensprays (Akarizide) ist nicht ausreichend erforscht, kann aber in Einzelfällen sinnvoll sein.
- Antibiotika: Bei eitrigen Entzündungen zur Bekämpfung von Bakterien eingesetzt (z.B. bei eitriger Mandelentzündung etc).
- Aspirin und andere Schmerzmittel mit ähnlicher Wirkungsweise (z.B. Diclofenac oder Ibuprofen).
- Naturheilkundliche Heilmittel wie Gelee Royal oder Echinacea
- Beta-Blocker: Zur Behandlung des Bluthochdrucks und der Herzschwäche eingesetzt sind der "Gegenspieler“ der bronchienerweiternden Beta2-(Sympatho)Mimetika. Auch Beta-Blocker in Augentropfen (z.B. für Glaukom) können die Bronchien verengen.
Bei vielen Menschen mit Asthma führen so genannte Trigger (beispielsweise Hausstaub, Pollen, bestimmte Nahrungsmittel, Umwelteinflüsse aber auch belastende Situationen) zu Beschwerden oder sogar Asthmaanfällen. Dabei reagiert jeder Patient mit Asthma auf andere Auslöser. Es gibt jedoch eine Reihe von Stoffen, Situationen und Umweltbedingungen, die für viele Menschen mit Asthma problematisch sind. Haben Sie und Ihr Arzt herausgefunden, welche Trigger bei Ihnen Beschwerden auslösen können, gilt es, die entsprechenden Stoffe oder Situationen so weit wie möglich zu vermeiden. Das ist im Alltag nicht immer leicht, da Sie Umwelteinflüssen wie Temperaturschwankungen oder Ozonsmog, aber auch Pollenflug oder Hausstaub nicht einfach aus dem Weg gehen können. Es lohnt sich aber mit Motivation und etwas Disziplin das Vermeiden von Triggern in Ihren Alltag zu integrieren. Auf diese Weise können Sie selber dazu beitragen, gerade allergisches Asthma effektiv und nebenwirkungsarm in den Griff zu bekommen.
Liste der häufigsten Trigger (Stoffe, Situationen, Umweltbedingungen) und allgemeine Tipps zur Triggervermeidung im Alltag:
Pollen:
Besonders in den Frühjahr- und Sommermonaten gibt es eine Vielzahl von Getreide-, Blüten- und Gräserpollen, die in den überempfindlichen Atemwegen eines Allergikers zur Verengung der Bronchien und zu Atemnot führen können
(Typisch sind: Dezember-Februar -> Hasel/Birke, anschl. Birke, dann ein freies Intervall von ca. drei Wochen, dann Pfingsten-August Gräser, Roggen u.a.).
Anhand von Pollenflugvorhersagen können Sie sich auf besonders heftigen Pollenflug rechtzeitig durch praktische Maßnahmen oder Medikamente vorbereiten. Verhindern Sie durch Lüften am frühen Morgen oder in der Nacht und durch einen Pollenfilter im Auto, dass die Pollen in Ihre Wohnung bzw. in Ihr Auto gelangen.
Da heute so viele Menschen von Heuschnupfen oder allergischem Asthma betroffen sind, gibt es im Radio, am Telefon und im Internet regelmäßige regionale Pollenflugvorhersagen (siehe 8).
Hausstaubmilbenkot:
Die winzig kleinen Hausstaubmilben ernähren sich von menschlichen und tierischen Hautschuppen. Der Milbenkot ist deshalb in fast jeder Wohnung und besonders im Schlafzimmer (in Matratzen, Federbetten, Teppichen, Gardinen und Kuscheltieren) zu finden. In
Form von vielen, winzigen Teilchen gelangt er in unsere Atemwege und stellt wahrscheinlich die häufigste Ursache für ein allergisches Asthma dar. Hausstaubmilben gibt es in jeder Wohnung. Sie sind kein Zeichen für unhygienische Zustände.
Federn und Daunen:
Federn und Daunen in Kopfkissen, Daunendecken und Federbetten können, genau wie die
Federn von im Haus gehaltenen Vögeln, sowohl selber eine Allergie auslösen als auch zur Vermehrung der Hausstaubmilben beitragen und sollten möglichst aus den Zimmern bzw. Wohnungen von Allergikern entfernt werden.
Hautschuppen von behaarten Haustieren (z.B. Katzen, Hunden aber auch Pferden):
Besonders für Kinder ist es hart, sich wegen ihres Asthmas (zumindest eine Zeit lang) von einem geliebten Haustier zu trennen. Um die Krankheit in den Griff zu bekommen, ist es oftmals jedoch unumgänglich. Gerade bei Kindern besteht die Chance, dass das allergische Asthma mit dem Verschwinden des Allergens (des Stoffes, auf den die Atemwege überempfindlich reagieren) abklingt.
Es kann sinnvoll sein von Zeit zu Zeit zu überprüfen, ob die allergische Reaktion auf ein bestimmtes Tier abgenommen hat oder sogar ganz verschwunden ist. Die Festlegung auf einen bestimmten Stoff (z.B. durch einen Hauttest beim Arzt) muss nicht in jedem Fall und nicht für alle Zeiten gelten. Es lohnt sich, die Allergielage regelmäßig anhand von Alltagsbeobachtungen zu relativieren.
Substanzen, die durch Insektenstiche aufgenommen werden:
Einige wenige Menschen reagieren allergisch auf Stiche von Insekten, z.B. auf Wespenstiche. Wenn Sie dazugehören, besprechen Sie mit Ihrem Arzt – falls Sie nicht bereits ein Notfallset besitzen – ob in Ihrem Fall ein spezielles Notfall-Medikament hilfreich ist.
Nahrungsmittel:
Bei Menschen mit einer Allergie (siehe 2.1) können manche Nahrungsmittel (z.B. Nüsse, Fisch, Milch, Eier, Schokolade) oder auch Zusatzstoffe oder Bestandteile von Nahrungsmitteln (z.B. Konservierungsstoffe oder Gluten) Atembeschwerden oder sogar einen Asthmaanfall auslösen.
Sollten Sie nach dem Genuss von bestimmten Nahrungsmitteln pfeifende Atmung, Husten oder
Luftnot verspüren, gilt es, dieses Lebensmittel auf jeden Fall zu vermeiden bis geklärt ist, ob Sie darauf allergisch reagieren oder nicht. Es ist günstig, dies mit einem Arzt gemeinsam herauszufinden.
Das gilt insbesondere für Grundnahrungsmittel (z.B. Kuhmilch), die nicht ersatzlos aus dem Speiseplan gestrichen werden können. In einem solchen Fall müssen kuhmilchhaltige Lebensmittel streng vermieden und gleichzeitig andere kalzium- und eiweißreiche Lebensmittel
als Ersatz gefunden werden (Beispielsweise Ziegen- oder Schafsmilchprodukte). Das sollte besonders bei Kindern beachtet werden, da sie für eine gesunde Entwicklung eine vielseitige und gleichzeitig ausgewogene Ernährung brauchen.
Kindern und Jugendlichen sollten Lebensmittel nur dann vorenthalten werden, wenn tatsächlich eine Unverträglichkeit nachgewiesen wurde und - in Zusammenarbeit mit dem (Kinder) Arzt - Ersatznahrungsmittel gefunden wurden.
Medikamente:
Sollten Sie bemerken, dass sich Ihre Beschwerden möglicherweise durch ein neues Medikament verschlechtern (meist keine Asthmamedikamente, sondern z.B. Schmerzmittel
oder Medikamente, die Sie wegen anderer Beschwerden einnehmen), scheuen Sie sich nicht, Ihrem Arzt diese Vermutung mitzuteilen!
Verschlechterungen der Beschwerden treten gehäuft bei folgenden Medikamenten auf:
Sollten Sie bemerken, dass sich Ihre Beschwerden durch ein neues Medikament verschlechtern, scheuen Sie sich nicht, Ihrem Arzt diese Beobachtung mitzuteilen!
Eine Umstellung ihrer Medikamente könnte dann notwendig sein.
Schadstoffe:
Viele Substanzen und Stoffe in der Luft reizen oder schädigen unsere Atemwege (siehe 1). Bei Menschen, die an Asthma erkrankt sind, fällt die Reaktion auf manche Stoffe übertrieben stark
aus. Die im Normalfall sinnvolle, natürliche Abwehrreaktion in den Atemwegen wird selber zum Problem (siehe 2.1). Neben Pollenflug und Luftverschmutzung, der wir alle ausgesetzt sind, gibt es Dämpfe, Rauch oder Geruchsstoffe (z.B. in Kosmetika), die zu Hause oder am Arbeitsplatz
für Menschen mit Asthma gefährlich sein können und vermieden werden müssen. Vorsicht ist z.B. bei Farb-Dämpfen oder Dünsten von Haushaltsreinigern und Sprays geboten.
Luftverschmutzung:
Die Vermutung, dass Luftverschmutzung Auslöser für asthmatische Beschwerden bzw. Grund
für die Asthmaerkrankung selber sein könnte, hat sich nicht bestätigt. Es hat sich gezeigt, dass Menschen aus Gebieten mit hoher Luftverschmutzung (= große Städte, industrielle Ballungsräume) nicht häufiger an Asthma erkranken als Menschen aus ländlichen Gebieten.
Ozon:
Ozon ist ein natürlicher Bestandteil der Luft, der aber nur in sehr hohen Luftschichten in größeren Mengen vorkommen sollte. Dort – in den oberen Luftschichten – bildet er eine Art Schutzschicht vor den UV-Strahlen der Sonne. In Bodennähe bildet sich Ozon, wenn sich Stickoxid, Kohlenwasserstoff und Kohlenmonoxid unter starker Sonneneinstrahlung verbinden
und in neuer Form wieder zerfallen. Eines der "Abfallprodukte" dieses Zerfalls macht aus "normalen" Sauerstoffteilchen das giftige Ozon. Das eingeatmete Ozon gelangt bis in die feinsten Verästelungen der Bronchien. Der gesunden Lunge schadet es auf lange Sicht. Beim Menschen mit Asthma ist die Wirkung schneller spürbar. Asthmaanfälle und Beschwerden häufen sich in sommerlichen Ozonsmogphasen!
Gerade für Menschen mit Asthma ist es also wichtig, die Hinweise auf Ozonsmog (aktuelle Hinweise in Radio und Fernsehen) ernst zu nehmen und sich in solchen Phasen möglichst wenig im Freien aufzuhalten. Besonders für Kinder ist es schwer nachzuvollziehen, wenn sie bei bestem Sommerwetter nicht draußen spielen dürfen. Eltern sollten hier – zum Wohle Ihres Kindes - konsequent sein. Dies gilt im Übrigen nicht nur für asthmakranke Kinder. Auch gesunde Kinder sind bei erhöhten Ozonwerten in den Sommermonaten anfälliger für z.B. Pseudokrupp oder Entzündungen der Atemwege.
Asthma und Zigarettenrauch:
Es gibt heute keinen Zweifel mehr daran, dass das Rauchen von Tabak, egal in welcher Form, für eine Vielzahl von Erkrankungen auslösend oder verstärkend verantwortlich ist. Doch gerade
Menschen mit Asthma, deren Atemwege eine besondere Entzündungsbereitschaft aufweisen, können davon profitieren, das Rauchen aufzugeben. Oder besser: Erst gar nicht damit anzufangen.
Beim Rauchen gelangen, neben Nikotin und Teer, die ja schon auf der Verpackung erwähnt sind, mit jedem Zug viele weitere chemische, zum Teil hochgiftige Substanzen wie Schwermetalle und Pestizide direkt in die Atemwege. Diese Inhaltsstoffe des Zigarettenrauches führen zu einer Zunahme der Entzündung und Reizung der Bronchialschleimhaut und zu einer weiteren Verengung der Atemwege.
Außerdem löst Tabakrauch, wenn er lange Zeit inhaliert wurde, eine so genannte chronische Bronchitis aus, die, wie auch ein schlecht kontrolliertes Asthma, später in ein Lungenemphysem übergehen kann. Das gilt nicht nur für Menschen, die selber rauchen, sondern auch für passive „Mitraucher“, oft Kinder, die den Tabakrauch Ihrer Mitmenschen einatmen müssen.
Kinder, vor allem wenn sie an Asthma erkrankt sind, dürfen Zigarettenrauch nicht ausgesetzt sein!
Raucher wissen, wie schwer es ist, den Nikotinkonsum aufzugeben. Ihr Arzt kann Sie dabei professionell unterstützen. Er kennt eine Vielzahl verschiedener Therapien, die die Rauchentwöhnung erleichtern. Gehen Sie den ersten Schritt: Fragen Sie Ihren Arzt nach Rauchentwöhnung!
Temperaturwechsel/ Wetter:
Ausgeprägte oder schnelle Temperaturwechsel können bei manchen Menschen Asthmaanfälle
oder -Beschwerden auslösen. Besonders der Wechsel von Wärme zu Kälte (aus geheizten Räumen in kalte Winterluft) oder Nebel (Kälte und Feuchtigkeit) sind ungünstig. Wenn Sie auf schnelle Temperaturwechsel reagieren, versuchen Sie, sich mehr Zeit zum “Akklimatisieren” zu nehmen.
Entzündungen der Atemwege:
Durch Bakterien oder Viren ausgelöste Entzündungen der Bronchien (Bronchitis, siehe 3.5) oder der gesamten Lunge (Lungenentzündung = Pneumonie siehe 3.5), aber auch ein ganz gewöhnlicher Schnupfen verstärken bei vielen Menschen mit Asthma die Beschwerden. Eine schützende Grippe- oder Pneumokokkenimpfung ist nicht bei allen Menschen mit Asthma notwendig. Sie sollten mit Ihrem Arzt darüber sprechen und gemeinsam entscheiden, ob eine
Impfung für Sie sinnvoll ist.
Körperliche Belastung:
Kurzatmigkeit oder Husten treten bei vier von fünf Menschen mit Asthma nach oder während einer körperlichen Belastung auf. Manchmal kann dies der erste oder einzige Hinweis auf eine Asthmaerkrankung sein.
Das bedeutet jedoch nicht, dass Menschen mit Asthma sich grundsätzlich nicht belasten dürfen! Es gibt prominente Beispiele, die zeigen, dass man als Sportler mit Asthma sogar Olympiasieger werden kann. Auch asthmakranke Kinder dürfen toben und spielen und brauchen dem Sportunterricht nicht grundsätzlich fern zu bleiben. Voraussetzung ist allerdings, dass Sie lernen, mit Ihrer Erkrankung umzugehen, auf die Zeichen Ihres Körpers zu hören und Ihre Medikamente zuverlässig und zum Teil selbständig einnehmen.
Seelische Verfassung:
Es hat sich gezeigt, dass beim Asthma die seelische Verfassung eine große Rolle spielt und
das in dreierlei Hinsicht:
Wenn Sie selber an Asthma leiden, haben Sie es vielleicht auch bemerkt: Gerade in belastenden Situationen, in denen Sie sich unter Druck oder im Stress fühlen, ängstlich oder aufgeregt sind, müssen Sie husten oder bekommen sogar Luftnot. Trotzdem kann man nicht jegliche Art von Stress oder Ärger vermeiden. Eine Hilfe, um in solchen Situationen einen klaren Kopf zu behalten, sind geistige und körperliche Entspannungstechniken, die Sie erlernen können (siehe 5.).
Ein anderer Aspekt wird durch folgendes Beispiel deutlich: Es gibt Menschen mit allergischem Asthma, die schon beim Anblick eines Bildes mit einer blühenden Wiese ganz reale Atemnot bekommen. Hier führt bereits die Vorstellung von einer asthmaauslösenden Situation bzw. die Erinnerung an ein Allergen (Asthmaauslöser) zu Beschwerden.
Drittens können Beschwerden und auch Behandlung der Asthmaerkrankung selber eine Belastung sein. Auch hier gilt: Je mehr Sie Ihr eigener Fachmann werden und die Reaktionen Ihres Körpers und die Wirkungsweise Ihrer Medikamente kennen lernen, desto mehr gelingt es Ihnen, mit (und trotz) Asthma gut zu leben.
Grundlage für den vorangehenden Abschnitt: [1]
5.5 Was ist ein Asthmakalender?
Einen Überblick über Ihre gesundheitliche Lage können Sie sich mit einem Asthmakalender verschaffen. Sie müssen ihn nicht immer führen, aber wenn Sie neue Medikamente bekommen, die Dosierung (Menge) alter Medikamente geändert wird oder Sie einfach das Gefühl haben, dass Ihre Beschwerden häufiger als sonst auftreten, können Sie Ihre Beobachtungen festhalten und im Nachhinein vergleichen, ob Ihre spontane Einschätzung und die notierten Daten übereinstimmen. Ähnlich wie beim Peak-flow-Protokoll haben Sie so die Möglichkeit, den Verlauf Ihres Asthmas über eine gewisse Zeit "objektiv" zu verfolgen. Diese Untersuchungsmethode kann in vielen Fällen genauso wichtige Hinweise liefern wie aufwendige, technische Apparaturen beim Arzt.
Hier können Sie unseren Asthmakalender als PDF-Datei herunterladen:
Download Asthmakalender
- Asthma ist eine chronische, das heißt lang andauernde oder immer wiederkehrende Erkrankung der Atemwege, die trockenen Husten, pfeifende Atmung und Luftnot verursachen kann.
- Asthma ist eine häufige Erkrankung. Vor allem Kinder sind immer öfter betroffen.
- Die
Beschwerden entstehen durch eine ständige Entzündungsbereitschaft der Bronchialschleimhaut und ein überempfindliches Bronchialsystem. Die Atemwege eines Menschen mit Asthma reagieren mit Schleimbildung und Verengung der Bronchien übertrieben auf normalerweise ungefährliche Stoffe oder Situationen (Trigger).
- Bei der Behandlung des Asthmas ist die Zusammenarbeit von Arzt und betroffenem Patienten
besonders wichtig.
- Wichtige Bestandteile der Behandlung und der Dokumentation von Behandlung und Krankheitsverlauf kann und sollte ein Mensch mit Asthma selbständig zu Hause durchführen. Dazu gehören
- Peak-flow-Protokoll (ggf. Asthma-Kalender)
- Selbständige Einschätzung der Beschwerden
- Selbständige Handhabung der Bedarfsmedikamente
- Vermeiden von asthmaauslösenden Faktoren und Situationen
- Selbstbehandlungsplan für Notfälle
- Ein Mensch mit Asthma sollte Fachmann für seine Erkrankung werden. Dabei helfen ihm:
- sein Arzt
- eine professionelle Asthmaschulung
- Asthmamedikamente sollten
- 1. zur Vorbeugung von Beschwerden eingesetzt werden (Medikamente, die auf lange Sicht die ständige Entzündungsbereitschaft der Atemwege hemmen. Dazu eignet sich v.a. Kortison zum Einatmen)
- 2. zur schnellen Erleichterung bei Beschwerden eingesetzt werden (Bedarfsmedikamente, die die Bronchien schnell erweitern. Dazu eignen sich v.a. kurzwirksame Beta2-(Sympatho)Mimetika)
- 3. im Notfall eingesetzt werden (Bedarfsmedikamente als Spray und/oder mit dem Vernebler plus Kortison als Tablette)
- Asthmamedikamente können in der Regel inhaliert (eingeatmet) werden.
- Die Behandlung und die selbständige Handlungsfähigkeit des Menschen mit Asthma haben das Ziel, die Beschwerden zu lindern und ein normales Leben möglich zu machen
|
7. Medikamente bei Asthma, Beispielliste
In der folgenden Liste finden Sie Bespiele für die in der Patientenleitlinie Asthma besprochenen Medikamente. Jedem Medikament liegt ein bestimmter Wirkstoff zugrunde. Der Wirkstoff Acetylsalicylsäure wird beispielsweise von der Firma Bayer unter dem Handelsnamen Aspirin© und von der Firma Ratiopharm unter dem Handelsnamen ASS-ratiopharm© verkauft. Der Handelsname ist der Name, den die Firma dem Medikament gibt. Um "Ihre" Medikamente einem Wirkstoff oder einer Medikamentengruppe zuordnen zu können, können Sie in der Liste* unter dem Handelsnamen nachschauen und schnell herausfinden, um welchen Wirkstoff es sich handelt.
Gruppe: | Wirkstoff: |
Handelsname, z. B.: |
|
Kurzwirksame Beta2-(Sympatho)Mimetika (Reliever) |
| ||
(Dosieraerosol oder Pulverinhalat) | Fenoterol | Berotec ® |
|
Salbutamol | Berotec ® |
| |
Terbutalin | Aerodur ® |
| |
Fenoterol + Ipratropiumbromid | Berodual/-N ® |
| |
Langwirksame Beta2-(Sympatho)Mimetika |
| ||
| Formoterol | Foradil ® |
|
Salmeterol | Aeromax ® |
| |
Kombinationspräparat (Langwirksames Beta2-(Sympatho)Mimetikum und Kortison) |
| ||
| Salmeterol + Fluticason | Viani ® |
|
Langwirksame Beta2-(Sympatho)Mimetika |
| ||
als Tabletten: | Terbutalin | Bricanyl/Duriles ® |
|
Salbutamol | Loftan ® |
| |
Clenbuterol | Spiropent ® |
| |
Bambuterol | Bambec ® |
| |
|
Kortison (Controller) => setzt die übersteigerte Abwehrbereitschaft herab |
| ||
...als Spray (Dosieraerosole oder Pulverinhalat) | Beclomethason | Aerobec ® |
|
Budesonid | Budecort ® |
| |
|
Asmanex | Mometason ® |
| |
Budesonid + Formoterol | Symbicort ® |
| |
... in Tablettenform | Prednisolon | Prednisolon Galen ® |
|
Prednison | Decortin ® |
| |
Methylprednisolon | Urbason ® |
| |
Kortison-Rektiole | Prednison | Rectodelt ® |
|
Kortisontabletten mit langer Wirksamkeit (Depotpräparate) |
|
||
| Dexamethason | Dexamethason-Jenaphar m ® |
|
Weitere Medikamente zur Asthma- oder Allergiebehandlung: |
| ||
1. Theophyllin (Xanthinderivat) | Theophyllin | Bronchoretard ® |
|
|
2. Anticholinergika (erweitern die Bronchien) | Tiotropiumbromid | Spiriva ® |
|
Ipratropiumbromid | Atrovent ® |
| |
Ipratropiumbromid + Fenoterol | Berodual/-N ® |
| |
3. Cromone (Cromoglycinsäure) | Cromoglycinsäure | Cromohexal ® |
|
Cromoglycinsäure + Reproterol | Aaran/e N ® |
| |
4. Antihistaminika | Cetirizin | Zyrtec ® |
|
Loratidin | Loranao ® |
| |
Fexofenadin | Telfast ® |
| |
Mizolastin | Mizollen ® |
| |
Azelastin | Allergodil ® |
| |
5. Leukotrien- | Montelukast | Singulair ® |
|
6. Ketotifen | Ketotifen | Zaditen ® |
|
Kombinationspräparate (Zwei Wirkstoffe in einem Spray) |
| ||
| Fenoterol + Ipratropiumbromid | Berodual ® |
|
Reproterol + Cromoglycinsäure | Aarane/N ® |
| |
Medikamente, die allergische Reaktionen auslösen können |
| ||
1. Antibiotika | Amoxicillin | Amoxicillin-ratiopharm ® |
|
Penicillin | Penicillin-V-Wolff ® |
| |
Tetracyclin (Doxycyclin) | Doxycyclin-ratiopharm ® |
| |
Makrolide | Eryhexal ® |
|
|
Cefalosporine | CEC ® |
| |
2. Schmerzmittel | Acetylsalicylsäure | Aspirin ® |
|
Paracetamol | ben-u-ron ® |
| |
ASS+Paracetamol+Coffein | Neuralgin ® |
| |
Metamizol |
Novalgin ® |
| |
Diclofenac | Diclofenac-ratiopharm ® |
| |
Ibuprofen | Ibuhexal ®
|
| |
Beta-Blocker |
| ||
| Metoprolol | Beloc ® |
|
Atenolol | Atenolol-ratiopharm ® |
| |
Bisoprolol | Concor ® |
| |
Nevibolol | Nebilet ® |
| |
Cordanum | Talinolol® |
| |
* Die Auswahl der Handelsnamen richtet sich nach der im Arzneiverordnungsreport 2004 angegebenen Verordnungshäufigkeit. |
| ||
8. Links und Adressen zum Thema Asthma
DISCERN-Checkliste oder Wie kann ich eine medizinische Information für Laien besser beurteilen?: http://www.discern.de/instrument.htm
Ob und wo sich eine Selbsthilfegruppe in Ihrer Nähe befindet, können Sie bei der Nationalen Kontakt- und Informationsstelle zur Anregung und Unterstützung von Selbsthilfegruppen (NAKOS) erfragen:
Nationale Kontakt- und Informationsstelle zur Anregung und Unterstützung von Selbsthilfegruppen (NAKOS)
Wilmersdorfer Straße 39
10627 Berlin
Telefon: 030 – 31 01 89 60
Fax: 030 – 31 01 89 –70
Email: selbsthilfe@nakos.de
Internet: http://www.nakos.de/
Adressen:
Deutscher Allergie- und Asthmabund e.V. (DAAB)
Fliethstraße 114
41061 Mönchengladbach
Telefon: 0 21 61 / 81 49 40
Fax: 0 21 61 / 81 49 430
Email: info@daab.de
Internet: http://www.daab.de
Deutsche Lungenstiftung
Herrenhäuser Kirchweg 5
30167 Hannover
Telefon: 0511 / 21 55 110
Fax: 0511 / 21 55 113
Email: deutsche.lungenstiftung@t-online.de
Internet: http://www.lungenstiftung.de/
Patientenliga Atemwegserkrankungen e.V.
Berliner Straße 84
55276 Dienheim
Telefon: 06133 35 43
Fax: 06133 924557
Email: pla@patientenliga-atemwegserkrankungen.de
Internet: http://www.patientenliga-atemwegserkrankungen.de/
Deutsche Atemwegsliga e.V.
Im Prinzenpalais: Burgstraße
33175 Bad Lippspringe
Telefon: 05252-93 36 15
Fax: 05252-93 36 16
Email: Atemwegsliga.Lippspringe@t-online.de
Internet: http://www.atemwegsliga.de
AG Lungensport in Deutschland e.V.c/o PCM
Wormser Straße 81
55276 Oppenheim
Telefon: 061-33 / 20 21
Fax: 061-33 / 20 24
Email: lungensport@onlinehome.de
Internet: http://www.lungensport.org
Bücher:
Luft ist Leben
Asthma, Bronchitis, Emphysem und COPD - geben Sie der Krankheit keine Chance!
von Michael Prittwitz, Albert Hirschbichler, Jutta Lauber
Broschiert - Gratz-Tonrath & Prittwitz
Erscheinungsdatum: 2004
ISBN: 3000135669
Fachlich kompetente und ansprechende Darstellung.
Zenker W, Mit Asthma leben lernen, ECON Taschenbuch Verl.,
1992 ISBN 3-612-20049-6
Sehr gute Darstellung aus Patientensicht
Bernd Richter, Reiner Götzinger
Asthma ohne Angst
Kirchheim Mainz 1998
Arzneimittelkommission der deutschen Ärzteschaft (AkdÄ) und Gmünder ErsatzKasse (GEK).
Allergien. Ratgeber für ein besseres Verständnis
nexus GmbH, 2005.
Zu bestellen bei: GEK Gmünder ErsatzKasse, Hauptverwaltung, Gottlieb-Daimler-Str. 19, 73521
Schwäbisch Gmünd.
Internet: http://www.akdae.de/45/Allergien.pd
Arzneimittelkommission der deutschen Ärzteschaft (AKdÄ) und Techniker Krankenkasse.
Asthma bronchiale. Eine Information für Patienten und Angehörige
Odenthal: nexus GmbH, 2002.
Zu bestellen bei: Techniker Krankenkasse, Hauptverwaltung, 22291 Hamburg. ISBN: 3-933779-15-4.
Internet: http://www.akdae.de/45/Asthma.pdf
Ärztliches Zentrum für Qualität in der Medizin (ÄZQ)
Patientenleitlinie Asthma, 2006
Internet: http://www.versorgungsleitlinien.de/patienten/pdf/nvl_asthma_patienten.pdf
Bücher für Kinder mit Asthma und ihre Eltern
Stephan Theiling, Rüdiger Szczepanski
Der Luftikurs für Kinder mit Asthma
Ein fröhliches Lern- und Lesebuch für Kinder und Ihre Eltern
2001, 157Seiten / 56 Abbildungen 3. Auflage ISBN 3893736441
Robert Koch Institut (RKI)
Titel: Ich habe Asthma - Na und? Ein Ratgeber für Kids 2005a
Internet: http://www.kiggs.de/kids/ratgeber/index.4ml
Robert Koch Institut (RKI)
Ratgeber Asthma für Eltern, 2005b
Arbeitsgemeinschaft Asthmaschulung e.V.
Asthmaschulung im Kindes und Jugendalter, 2004
Internet :http://www.Asthmaschulung.de/index2.htm
Links:
Deutschsprachige Seiten:
Nicht pharmagesponsorte Seiten:
Deutsche Atemwegsliga e.V.
http://www.atemwegsliga.de/screen/screen_frameset.htm
Gute Downloads zu Spezialfragen wie Reisen oder Schwangerschaft, Downloads zu Asthma bei
Kindern und Erwachsenen auf türkisch
Arbeitsgemeinschaft Lungensport
http://www.lungensport.org
Informationen für Laien der Uniklinik Gießen (viele ausführliche Beschreibungen der einzelnen
Inhalationsmöglichkeiten und Inhalationshilfen).
http://www.uniklinikum-giessen.de/pneumologie/Kinderasthma.html
Universitätsklinik Wien:
http://www.asthma-lunge.at/
Deutscher Allergie- und Asthmabund:
http://www.daab.de/index.cfm
Allergien, Umwelt, Gesundheit – von Kinderumwelt gGmbH
http://www.allum.de/
SAPP - Schweitzer Arbeitsgemeinschaft für Pädiatrische Pneumologie
(Besonders gut: praktische Tipps und Erfahrungen von Müttern asthmakranker Kinder):
http://www.kinderlunge.ch/
Seite von Kur und Reha (Paritätischer Wohlfahrtsverband)
http://www.asthma-bronchiale-info.de/
Netdoktor.de:
http://www.netdoktor.de/krankheiten/Fakta/asthma.htm
Medicine worldwide/ onmeda:
http://www.onmeda.de/krankheiten/asthma.html
Pharmagesponsorte Seiten:
Medizinische Laieninformationen, die von Pharmaunternehmen (=Arzneimittelhestellern) unterstützt werden, sind häufig sehr informativ und von guter Qualität. Lediglich wenn es um die Behandlung – genau genommen um einzelne Medikamente – geht, ist ein Interessenkonflikt nicht auszuschließen. Es könnte sein, dass der Hersteller eines bestimmten Medikamentes sein Medikament als besonders empfehlenswert anpreist bzw. dessen Nebenwirkungen nicht erwähnt oder verharmlost.
Patientenseite für Kranke mit COPD und Lungenemphysem
www.emphysem.info
Seite des Pharmaunternehmens GlaxoSmithKline (mit Checkliste: Diese Fragen stellt der Arzt und Hilfen und Tipps für Kinder)
http://www.luft-zum-leben.de/
Herausgeber: daab, Deutsche Atemwegsliga, Patientenliga Atemwegserkrankung, Sponsor: Boehringer, Merck, 3M, Zambon
http://www.aufatmen-in-deutschland.de/pages/home.php3
Deutsche Seite des italienischen Pharmaunternehmens Zambon:
http://www.asthma.de/
Asthmaseite von Merck:
http://asthma.msd.de/home.html
Deutschsprachige Seiten für Kinder:
http://www.sandra-voelker-stiftung.de/index/index.php
Schüler Asthma Notfallplan zum Ausdrucken
http://www.pina-infoline.de/aktion_schule/9_notfallplan.pdf
Spiel: Don’t kiss a smoker
http://web138.s4.typo3server.com/de/04fun/set-01.html???
Pollenflugvorhersage:
http://www.wetteronline.de/pollen.htm
http://www.wetter.net/pollen.html
Englischsprachige Seiten:
http://www.nlm.nih.gov/medlineplus/asthma.html
Medline Plus für Nichtmediziner. Zahlreiche, hauptsächlich textbasierte Patienteninformationen US-amerikanischer Anbieter. Übersichtlich geordnet nach Topics.
http://www.asthma.org.uk/
National Asthma Campaign, UK. Aufwändige und ausführliche Asthmainformationen, oft interaktiv. Zielgruppengerichtet: Kinder (Kid´s Zone), Jugendliche (Kick Asthma), Erwachsene.
http://www.nationalasthma.org.au/
National Asthma Council Australia. Wissenschaftliche Neuigkeiten und Fakten zu Asthma. Auch an Patienten gerichtet, mit Videos etc. (Experte erklärt, was Asthma ist ...)
http://www.medem.com/medlb/sub_detaillb.cfm?parent_id=78&act=disp
The Medem Network: Zahlreiche, hauptsächlich textbasierte Patienteninformationen der US-amerikanischen Fachgesellschaften.
http://www.docguide.com/news/content.nsf/PatientResAllCateg/Asthma?OpenDocument
Raucherentwöhnung:
https://www.ift-nord.de/ift/jbsf/
BertelsmannSpringer und der DGN Services http://www2.lifeline.de/infoline/raucherentwoehnung/
http://www.medizin.uni-tuebingen.de/ukpp/akr/
Deutsche Nichtraucherhilfe:
http://www.rauchfrei.de/start.htm
FAQ/Abstracs:
http://groups.google.com/groups?hl=de&lr=&ie=UTF-8&oe=UTF-8&group=alt.support.asthma
http://www.update-software.com/abstracts/ab001005.htm
Autoren, Quellen, Hintergründe, Gültigkeitsdauer,
Impressum und Copyright dieser Informationen: Asthma-Quellen
|
